Статьи
Амбулаторная реабилитация больных после операции на открытом сердце
 С развитием кардиохирургии процедуры реабилитации после открытой операции на сердце переходят в разряд рутинных. Однако особенности ведения пациентов этой группы по-прежнему вызывают немало вопросов.
С развитием кардиохирургии процедуры реабилитации после открытой операции на сердце переходят в разряд рутинных. Однако особенности ведения пациентов этой группы по-прежнему вызывают немало вопросов.
ЕСЛИ ШОВ — ПРОБЛЕМНЫЙ
У всех перенесших операцию на открытом сердце постоянного внимания требует состояние заживающей послеоперационной раны и формирующегося рубца. По статистике наибольшее количество ранних осложнений приходится именно на зону оперативного вмешательства. Вне зависимости от специальности врачу-кардиологу на приеме важно осмотреть послеоперационный рубец и своевременно выявить возможные изменения.
Лигатурный свищ — самое частое местное осложнение, связанное с реакцией на шовный материал и попаданием в рану местной условно-патогенной микрофлоры. Образованию свища предшествует локальная гиперемия кожи; затем появляется мутное серозное отделяемое, после чего отмечается расхождение краев раны, в глубине которой могут быть видны рассасывающиеся шовные нити. Пациент с такой клинической картиной должен быть незамедлительно направлен к хирургу.
Иногда возникновение лигатурных свищей служит внешним проявлением другой, более серьезной ситуации —нарушения иммобилизации грудины.
СТАБИЛЬНОСТЬ ВАЖНА И ДЛЯ ГРУДИНЫ
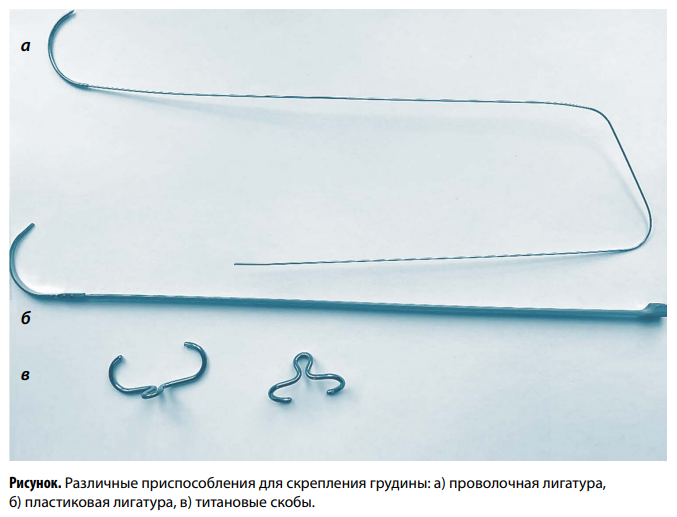
Наиболее распространенным доступом в кардиохирургии является полная срединная стернотомия, после которой распиленная на две части грудина скрепляется с помощью титановых скоб, проволочных либо специальных пластиковых лигатур, закрывающихся по типу «хомута» (рис.). Несоблюдение пациентом лечебно-охранительного режима, анатомические особенности (остеопороз, узкая грудина и т. д.) или сочетание этих факторов приводят к прорезыванию части и в некоторых случаях — всех лигатур с формированием синдрома нестабильной грудины.
При этом осложнении пациент предъявляет жалобы на ощущение «хруста» в области грудины, возникновение щелчков при глубоком вдохе и кашле/чихании, чувство нестабильности грудной клетки, а также на периодические резкие боли в проекции послеоперационной раны. В дальнейшем могут присоединиться покраснение кожи в зоне формирующегося рубца, появление отделяемого (мокнутие) и кожных дефектов по типу лигатурных свищей.
Первичная диагностика нарушенной иммобилизации грудины несложна и осуществима кардиологом амбулаторно. Для этого нужно поставить раздетого по пояс пациента спиной к стене и попросить его сделать несколько глубоких вдохов, при этом врач кладет раскрытую ладонь на середину грудной клетки больного. Появление щелчков, крепитации, подвижности половин грудины — признак неполного ее сращения и нарушения иммобилизации. Подтвердить это можно посредством осторожного надавливания обеими руками врача на область послеоперационной раны. В случае нестабильности отчетливо определяются отставание одной из половин грудины при пальпации, костный «хруст»; под кожей могут пальпироваться фрагменты разорванных проволочных лигатур.
При подозрении на нестабильность грудины следует выполнить ее прицельную рентгенографию в двух проекциях либо компьютерную томографию грудной клетки с последующей консультацией хирурга.
МОЖНО ЛИ ДЕЛАТЬ МРТ?
Достаточно часто возникает вопрос о допустимости проведения магнитнорезонансной томографии (МРТ) после ушивания грудины металлической проволокой либо имплантации механического протеза сердечного клапана. Возможность выполнения исследования зависит от марки и модели аппарата, его поколения и мощности. В каждом случае решение о проведении МРТ той или иной анатомической области принимается индивидуально в соответствии с рекомендациями, указанными в сопроводительной документации к томографу. Консультацию осуществляет врачрентгенолог, работающий на конкретном аппарате.
ВЕНОЗНАЯ НЕДОСТАТОЧНОСТЬ У пациента, проходящего реабилитацию после аортокоронарного шунтирования с использованием большой подкожной вены голени, следует оценить состояние послеоперационного рубца, а также наличие или отсутствие отеков. Появление несимметричного отека нижней конечности, из которой выполнялся забор участка вены, свидетельствует о развитии венозной недостаточности. Согласно статистике, на перераспределение кровотока требуется от 3 до 6 мес; на этот период рекомендуется использовать компрессионный трикотаж в дневные часы. Важно, что носить компрессионные чулки необходимо на обеих нижних конечностях, даже если отеки возникают только на оперированной стороне.
КОНТРОЛИРУЕМАЯ ГИПОКОАГУЛЯЦИЯ
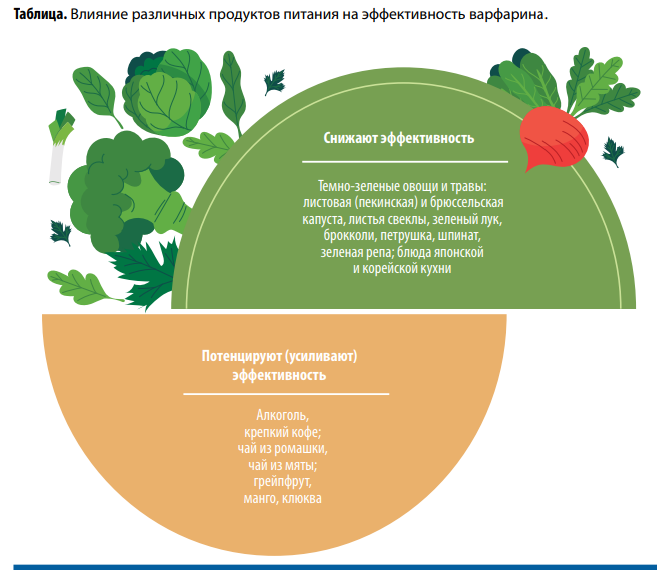
Еще один важный аспект амбулаторного этапа послеоперационной реабилитации— антиагрегантная и антикоагулянтная терапия. В этом отношении особую группу составляют выздоравливающие после протезирования и/или реконструкции клапанов сердца. В стационаре таким пациентам осуществляется подбор суточной дозы варфарина по целевым значениям международного нормализованного отношения (МНО), однако после выписки в ходе реабилитации, в привычных домашних условиях исчезает круглосуточный медицинский контроль. Нередко регистрируются значимые колебания МНО в сторону как избыточной, так и недостаточной гипокоагуляции. В первом случае этот показатель может превышать 5 и даже 7 единиц; при этом существенно повышается риск внутренних и наружных кровотечений, появляются соответствующие клинические признаки. Больные предъявляют жалобы на кровоточивость десен при проведении гигиены полости рта, возникновение гематом на различных участках тела, кровоизлияний в склеру, появление розового оттенка мочи, потемнение кала или наличие в стуле прожилок свежей крови. В ситуациях противоположного рода системные проявления отсутствуют, но значительно возрастает вероятность тромбоза клапанного протеза с формированием его дисфункции. Это жизнеугрожающее состояние, требующее экстренной госпитализации и неотложного хирургического лечения. Поэтому важно не только проконтролировать соблюдение пациентом подобранного в стационаре дозового режима в отношении варфарина и своевременно назначить контрольный анализ на МНО. Нужно провести разъяснительную беседу о влиянии различных пищевых продуктов и лекарственных препаратов на эффективность препарата, способности некоторых из них ослаблять или, наоборот, потенцировать его действие. К первой группе относятся продукты с высоким содержанием витамина К. Представители же второй группы содержат вещества, ухудшающие переработку варфарина в печени, в результате чего его плазменная концентрация в запланированные сроки снижается недостаточно (табл.).
В процессе послестационарного наблюдения кардиологу важно правильно оценивать необходимые для пациента целевые показатели МНО и рекомендованную длительность антикоагулянтной терапии. Эта информация содержится в международных и национальных клинических рекомендациях. Кроме того, она должна быть представлена в выписном эпикризе. К сожалению, на практике встречаются ситуации, когда специалисты амбулаторно-поликлинического звена назначают пациентам с биологическим протезом клапана сердца пожизненную терапию варфарином, что необоснованно увеличивает риск кровотечений. В других случаях врачи, столкнувшись с жалобами больного на кровоточивость слизистых оболочек, значительно снижают дозу медикамента и впоследствии не повышают ее, даже сталкиваясь с нецелевыми значениями МНО. Как следствие, при этом возрастает вероятность тромбоза протеза и его последующей дисфункции.
При приеме варфарина важно стараться поддерживать суточное потребление витамина К на стабильном уровне. Достаточная суточная доза его составляет 70– 120 мкг/сут
В ФОКУСЕ — РАБОТА СЕРДЦА
После аортокоронарного шунтирования заключительный этап амбулаторного восстановления состоит в оценке функционирования сердца и резерва коронарного кровотока. Для этого проводятся суточное мониторирование ЭКГ и нагрузочный тест спустя 3 мес от момента операции. Указанные методы позволяют определить основные характеристики сердечного ритма и выявить возможную ишемию миокарда. В случае явных признаков недостаточного кровоснабжения сердечной мышцы целесообразно рассмотреть вопрос о диагностической коронарошунтографии, однако основным клиническим критерием при планировании этого инвазивного исследования остается возобновление типичных жалоб на ангинозные боли.
После операции на сердечных клапанах пациент должен проходить регулярное ЭхоКГ-обследование, в идеале у одного и того же врача и на одном аппарате. Данные первого исследования в амбулаторных условиях необходимо сопоставлять с представленными в выписном эпикризе результатами контрольной ЭхоКГ, выполненной в стационаре.
При подозрении на различные послеоперационные осложнения правильнее всего направить пациента на консультацию в медицинское учреждение, где было проведено вмешательство. Это обеспечивает преемственность лечения и позволяет больному как можно быстрее получить квалифицированную помощь от специалистов, которые знакомы с его клинической ситуацией