Статьи
Эстафета выхаживания недоношенных
С конца прошлого века оказание помощи новорожденным в России претерпело революционные преобразования, что привело к существенному снижению неонатальной и младенческой смертности, практически достигшей уровня таковой в развитых странах мира, и это с учетом перехода в 2012 году на новые критерии живорождения! Сформировалась отдельная область педиатрии — неонатология, но готова ли педиатрия принять у нее эстафету в выхаживании недоношенных?
Все эти успехи стали возможны благодаря ряду факторов:
- государственным административным решениям относительно строительства новых перинатальных центров, оборудованных по мировым стандартам;
- юридическому выделению отдельной специальности «неонатолог» с созданием научных кафедр в университетах, специализированных ординатур и аспирантур по специальности;
- формированию логистики наблюдения беременных из группы высокого риска;
- выделению уровней оказания помощи новорожденным в зависимости от тяжести их состояния, закрепленных в государственных регламентах и приказах;
- кадровой политике и экономическому стимулированию специалистов.
Вторым по значимости влиянием на скорость распространения знаний и умений среди неонатологов стало создание Российской ассоциации специалистов перинатальной медицины (РАСПМ), которая объединяет неонатологов, активно распространяет обучающие программы, контролирует разработку клинических рекомендаций, организует аудиты и т.д. От основной задачи спасения новорожденного неонатология постепенно перешла к гуманистически более высокой цели, которая заключается в сохранении не только жизни, но и ее качества у спасенного ребенка. По мере накопления опыта и знаний все больше внимания уделяется не только и не столько лечению заболеваний новорожденного, а именно его выхаживанию. Сегодня все неонатологи хорошо понимают значение оптимального вскармливания, в том числе грудного, которое очень трудно сохранить, особенно у родившихся на ранних сроках беременности. Специалисты уделяют повышенное внимание и внешней среде — затемнению, минимизации звуков, чтобы не повредить хрупкий нейросенсорный аппарат глубоко недоношенного ребенка. Уменьшается и полипрагмазия, которая раньше была бичом отделений выхаживания, ведь множественные лекарственные воздействия способны негативно повлиять на печень и почки малыша, увеличив риск декомпенсации. Сегодня неонатологам удается спасать детей, которые раньше умирали в первые сутки жизни. И это не только новорожденные с низкой или экстремально низкой массой тела, но и тяжело больные, с пороками развития, которые могут быть прооперированы сразу после появления на свет или даже внутриутробно. Благодаря развитию и значительному улучшению службы ведения беременности и родовспоможения, а также современным реалиям неонатологии многие семьи, которые ранее были лишены возможности испытать счастье родительства из-за тяжелых заболеваний женщин—пороков сердца, проблем с почками, лейкозов и другой онкологической патологии, получили такой шанс.
ПРОБЛЕМА ПЕРЕХОДА
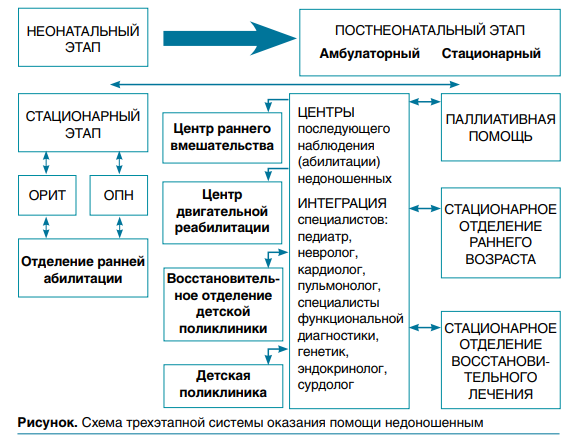
Каждый неонатолог, выписывая ребенка из стационара, знает, что отдает маме не здорового малыша, а лишь подготовленного к пребыванию дома без постоянного медицинского контроля. Однако сама недоношенность, а также перенесенные перинатальные заболевания будут еще долго (по крайней мере в течение всего периода раннего детства) сохранять влияние на рост и развитие ребенка и показатели его здоровья в целом. Неонатологи стремятся передать детей, в которых вложено очень много не только в плане огромных затрат на лечение и выхаживание, но и с точки зрения физических и моральных сил всего персонала, в руки специалистов, знающих и понимающих, как нужно вести этих малышей в дальнейшем, чтобы результат был максимально эффективным. Это значит, что принимающий их под свою опеку педиатр должен быть хорошо осведомлен в вопросах неонатологии. Например, он должен иметь представление:
- о разнице между СРАР-терапией и инвазионной искусственной вентиляцией легких (ИВЛ), о том, в каких случаях используются эти методы кислородной поддержки и как влияют на легкие ребенка;
- о том, что такое бронхолегочная дисплазия (БЛД) и ее новая форма;
- как лечить анемию недоношенных;
- какова роль дисбаланса в минеральном обмене;
- что происходит со зрением и слухом крохи;
- чем отличаются различные формы поражения центральной нервной системы (ЦНС).
Педиатр должен уметь отличить патологию от условной нормы или диапазона возможной условной нормы, которая очень индивидуальна у таких детей. Важно, с одной стороны, не пропустить патологию, а с другой — не назначить лишних препаратов и обследований, способных негативно сказаться на растущем малыше, и при этом сохранить оптимальное вскармливание, вовремя провести вакцинацию и все профилактические мероприятия для снижения частоты инфекционно-воспалительных заболеваний. А самое главное—необходимо постоянно контролировать прирост психомоторных навыков с учетом линий развития как главного критерия совершенствования нервной системы и преодоления морфофункциональной незрелости, патологии ЦНС и эффективности реабилитационных мероприятий. Занимаясь этой работой на протяжении практически 30 лет, могу с уверенностью сказать, что она очень непростая и требует обширных знаний на стыке неонатологии и педиатрии, а также командной работы, при которой все участники процесса имеют единый взгляд на проблему. И хотя работа таких специалистов не окажет заметного влияния на показатели младенческой смертности, зато она поможет снизить тяжесть инвалидизирующих последствий и, главное, заметно улучшит качество жизни ребенка, уровень его абилитационных и реабилитационных возможностей. В этом и состоит основная цель—сделать таких пациентов здоровыми, социально адаптированными, а не бременем для всего общества! Что мы имеем сегодня в решении этого вопроса? Прежде всего неприятие со стороны административных структур здравоохранения мысли, что эта категория детей требует какого-то особого наблюдения, что они нездоровы, что влияние недостающего времени беременности не заканчивается в 40 недель посконцептуального возраста, что педиатры нуждаются в обучении тому, как вести таких малышей в общем поликлиническом потоке в соответствии с «Положением о диспансерном наблюдении». Конечно, педиатров обучить можно, но, к счастью, детей, которые требуют специализированного постнеонатального наблюдения, во много раз меньше, чем здоровых доношенных, и поэтому у врача поликлиники таких малышей может быть один-два, и то не каждый год. Даже если педиатр очень захочет оказать максимальную помощь такому младенцу, у него есть только разрозненные рекомендации по отдельным нозологиям, которых у ребенка может быть несколько, и нет опыта. Одно время было принято решение оснастить все роддома аппаратами ИВЛ, чтобы все неонатологи оказывали реанимационную помощь в случае рождения тяжелого ребенка. В роддомах 2-го уровня такие дети были очень редки, и даже прошедшие обучение неонатологи без накопления соответствующего опыта не могли эффективно воспользоваться ни аппаратурой, ни своими знаниями. Это определило необходимость сосредоточения таких детей в определенных центрах. Примерно та же ситуация и с их постнеонатальным наблюдением, лечением и реабилитацией. На прием подобных младенцев у педиатра отведены те же 10–15 минут, что и на осмотр здоровых доношенных детей. И хотя в «Положении об оказании амбулаторной помощи» сказано, что при необходимости время осмотра может быть увеличено, но реально врач этого сделать не может, ведь за его дверями стоят родители с такими же малышами, записанные на определенное время. Что тогда делать врачу? Направить ребенка ко всем специалистам соответственно жалобам мамы—гастроэнтерологу, пульмонологу, иммунологу, офтальмологу, неврологу и так далее? К сожалению, все они тоже могут не иметь знаний и опыта ведения таких детей. Каждый из них из самых лучших побуждений постарается провести коррекцию исходя из своего опыта работы с доношенными, не интересуясь назначениями других врачей. В результате дети получают порой до 15 препаратов в день, причем нередко разнонаправленного действия. И это при такой активной борьбе с полипрагмазией в неонатальном периоде! В «Порядке оказания помощи новорожденным» есть указание на «кабинеты катамнеза», но юридическая их позиция не определена. Речь должна идти не о «кабинетах», где ретроспективно можно оценить результаты развития ребенка, а о его проспективном ведении и наблюдении, лечении и реабилитации. Отсутствие юридического статуса таких отделений или кабинетов делает необязательным следование рекомендациям их сотрудников со стороны участкового педиатра и всех остальных консультантов поликлиники, которые несут юридическую ответственность за ребенка. Сложность ведения такого пациента требует изменения системы оплаты по ОМС: необходимо учитывать не только диагноз, но и само ведение такого ребенка в зависимости от степени его недоношенности, причем не только при стационарном, но и при амбулаторном наблюдении. К сожалению, призывы к созданию такой специализированной службы исходят только от неонатологов. Создается впечатление малой заинтересованности педиатров в решении данной проблемы из-за относительно небольшого числа таких детей в поликлинике, отсутствия заметного влияния их ведения на показатели работы врача, а неудачи в курации данных пациентов легко объяснить их недоношенностью. Движение неонатологов и привлечение заинтересованных педиатров должны привести к формированию трехэтапной системы оказания помощи недоношенным (рис.). Эта работа поддержана РАСПМ, которая даже изменила название, став Российской ассоциацией врачей перинатальной медицины и педиатров раннего возраста.