Статьи
Мастоцитоз в практике детского дерматолога
Мастоцитоз — это группа заболеваний, при которых происходит патологическое накопление тучных клеток в тканях. Такие заболевания могут ограничиваться поражением кожи или затрагивать другие ткани и органы, что затрудняет диагностику.
ЦИФРЫ И ФАКТЫ
Все формы мастоцитоза: кожный и системный (КМ и СМ соответственно) — относятся к редким заболеваниям. Зарубежные исследователи оценивают его распространенность как один случай на 10 000 человек. Тем не менее многие авторы считают, что имеется гиподиагностика мастоцитоза. Мужчины и женщины подвержены ему в равной степени, хотя некоторые исследователи описывают небольшое преобладание мастоцитоза у представителей мужского пола в раннем детском возрасте и у женщин — после полового созревания.
У детей дебют мастоцитоза чаще всего происходит в первые 3 года жизни и после 15 лет. У младенцев и детей препубертатного возраста обычно диагностируется КМ. Появление мастоцитоза после полового созревания или усиление его симптомов с большой долей вероятности указывает на системность заболевания. В редких случаях мастоцитоз может быть семейным.
Примерно у 90 % пациентов до 18 лет встречается КМ, принимающий в 60–80 % случаев пятнисто-папулезную форму — это пигментная крапивница (ПК). Около 35 % кожных форм представлены изолированными (солитарными) кожными мастоцитомами, диффузный же мастоцитоз встречается в 1–3 % случаев, а системный диагностируется менее чем в 10 % эпизодов у детей. При данной форме заболевания могут поражаться костный мозг, желудочно-кишечный тракт (ЖКТ), печень, селезенка, лимфатические узлы. У большинства детей с СМ обнаруживается вялотекущая, а не более агрессивные формы заболевания.
ПАТОГЕНЕЗ МАСТОЦИТОЗА
Тучные клетки (ТК) образуются из клеток-предшественников в костном мозге, после чего мигрируют в кровь и внедряются в ткани, где происходит их пролиферация и дифференцировка в зрелые ТК. Последние участвуют в иммунологических и воспалительных реакциях, играют защитную роль, высвобождая медиаторы воспаления, приводящие к реакциям гиперчувствительности 1‑го типа. Существует множество исследований, демонстрирующих мутации в гене c-kit при мастоцитозе у взрослых. Наиболее распространенная из них обнаруживается в кодоне 816 (c-kitD816V). Однако патогенез мастоцитоза у детей существенно отличается от такового у взрослых и связан со спонтанными случаями цитокин-обусловленной гиперплазии ТК, мутациями гена c-kit (отличными от кодона 816) и, вероятно, с другими, еще неизвестными нам.
ТК продуцируют гистамин, гепарин, триптазу, протеазы, химазу, карбоксипептидазу А, лейкотриены, простагландин D2, фактор роста эндотелия сосудов, фактор активации тромбоцитов, хемои цитокины (фактор некроза опухоли и интерлейкины). Медиаторы, высвобождаемые ТК, обуславливают клинические симптомы мастоцитоза (гиперемия, зуд, образование волдырей, диарея, боль в животе, рвота, гипотония, головная боль и боль в костях).
КМ: КЛИНИЧЕСКИЕ РАЗНОВИДНОСТИ
Пигментная крапивница. Наиболее частое проявление КМ у детей — полиморфные пятнисто-папулезные высыпания, цвет которых варьирует от желтовато- до красновато-коричневого. Также возможны бляшковидные поражения и узелки, локализующиеся на туловище, конечностях, волосистой части головы или шее. Данные элементы обычно появляются в первые полгода жизни и могут присутствовать с рождения (рис. 1).
У большинства детей с кожными поражениями эпизоды гиперемии, тошноты, диареи и появления волдырей отмечаются редко. У некоторых встречаются более мелкие (от 1 до 3 мм) мономорфные поражения, напоминающие ПК у взрослых. Такие дети имеют более высокий риск развития СМ и персистенции мастоцитоза во взрослом возрасте, особенно если поражения дебютируют после трех лет или число высыпаний увеличивается после полового созревания.
Мастоцитомы. Одиночные или множественные, они обычно присутствуют на коже уже при рождении или развиваются в первые месяцы жизни. Мастоцитомы внешне похожи на элементы ПК, но могут быть крупнее (до нескольких сантиметров). Три поражения или менее считаются мастоцитомами, более трех — классифицируются как ПК. Мастоцитомы имеют желтую или оранжевую окраску, способны увеличиваться и менять форму. Возможны буллы на участках кожи, наиболее подверженных травматизации и трению (конечности, подмышечные впадины, пах), а также зуд. Спонтанный регресс мастоцитом часто наблюдается в предподростковом возрасте. После физического раздражения очага поражения может возникать яркая гиперемия (рис. 2), редко гипотония. Следует избегать целенаправленного растирания высыпаний. Как правило, родители сами сообщают, что при раздражении мастоцитом возникает гиперемия.
Диффузная форма обычно обнаруживается при рождении или на первом году жизни и представлена диффузным утолщением кожи оранжеватого цвета или незначительным ее потемнением. Характерно поражение всей кожи, а не отдельных ее участков. Различают два типа диффузного мастоцитоза: с большими буллами на глубоко эритематозной коже или с желто-оранжевой инфильтрацией кожи с маленькими волдырями. У некоторых пациентов выражен дермографизм. Также не исключены смешанные проявления. Такие больные склонны к тяжелым системным симптомам (анафилаксии, желудочно-кишечному кровотечению, коагулопатии), заболевание может прогрессировать у них до развития агрессивных форм СМ или редкого типа, именуемого хорошо дифференцированным СМ.
ДИАГНОСТИКА КМ
Хотя распознавание КМ не представляет трудности для опытных врачей, мы очень часто сталкиваемся с его неправильной диагностикой, которую проводят преимущественно на основании клинической картины без биопсии. Это связано с тем, что в большинстве случаев у детей КМ носит доброкачественный характер и обычно проходит самопроизвольно.
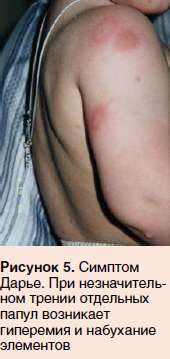
Если на коже ребенка при осмотре обнаружены характерные для мастоцитоза пятнисто-папулезные очаги, врач с диагностической целью может слегка потереть участок пораженной кожи. Развитие эритемы, отека или крапивницы вокруг очага поражения в течение нескольких минут (симптом Дарье) служит патогномоничным признаком мастоцитоза.
Один из современных методов диагностики кожных болезней — дерматоскопия. В 2011 г. Vano-Galvan с коллегами определили 4 дерматоскопических паттерна, характерных для мастоцитоза: светло-коричневые пятна, пигментная сеть, ретикулярный сосудистый рисунок (состоящий из тонких ретикулярных телеангиэктазий) и желто-оранжевое пятно. Причем светло-коричневые пятна и пигментная сеть более распространены у пациентов с пятнисто-папулезным мастоцитозом, ретикулярные сосуды в основном видны у больных диффузной формой мастоцитоза, а желтооранжевые пятна чаще встречаются при мастоцитоме. При кожных формах мастоцитоза данный метод может быть успешно использован для постановки диагноза без биопсии. К ней прибегают, если существуют сомнения в правильности диагноза.
ПЛАН ОБСЛЕДОВАНИЯ
Всем пациентам с КМ рекомендовано хотя бы однократное проведение следующих лабораторных исследований: клинический анализ крови с дифференцировкой лейкоцитов и биохимия с определением уровня печеночных аминотрансфераз, билирубина, триптазы.
Уровень триптазы в сыворотке крови должен быть определен, когда пациент находится в обычном состоянии (не сразу после обострения симптоматики). В некоторых случаях у детей с КМ (при отсутствии системных проявлений) уровень триптазы в сыворотке крови бывает повышен. При его показателях от 20 до 100 нг/мл рекомендуется наблюдать пациента до окончания полового созревания. Если же уровень триптазы выше 100 нг/мл, необходимо провести исследование костного мозга.
Пациентам с КМ рекомендуется ультразвуковое исследование органов брюшной полости (УЗИ ОБП) для выявления поражения внутренних органов. При малейшем подозрении на системность заболевания ребенок должен быть проконсультирован гематологом.
ДИФФЕРЕНЦИАЛЬНАЯ ДИАГНОСТИКА
Мастоцитому следует дифференцировать с ювенильной ксантогранулемой, невусами соединительной ткани, ангиомой, гистиоцитомой, буллезными укусами насекомых, буллезной крапивницей или узловатой чесоткой. Пигментную крапивницу — с эруптивными ксантомами, нейрофиброматозом, гистиоцитозом. Буллезные формы мастоцитоза — с хроническими буллезными дерматозами детского возраста, буллезным пемфигоидом и буллезным эпидермолизом.
ЛЕЧЕНИЕ КМ У ДЕТЕЙ
Следует избегать ситуаций, провоцирующих активацию ТК триггерными факторами: физическими (жара, холод, резкая смена температуры, растирание поражений кожи, солнечный свет), эмоциональными (стресс, тревога, нарушения сна), воспалительными (вирусные и бактериальные инфекции, укусы насекомых и змей). Из лекарственных средств потенциально опасны морфин, кодеин, алкоголь, хинин, прокаин, новокаин, полимиксин В, амфотерицин В, атропин, тиамин, декстрометорфан, рентгеноконтрастные вещества, содержащие йод, галламин, резерпин. Также дегрануляцию ТК могут спровоцировать стоматологические процедуры и оперативные вмешательства.
Современные исследования фиксируют низкий риск прогрессирования заболевания на фоне приема НПВП и вакцинации. Стоит отметить, что детям с кожными формами мастоцитоза вакцинация проводится в полном объеме в периоды ремиссий заболевания, с обязательным приемом антигистаминных препаратов второго поколения в течение нескольких дней до и после прививки.
При выраженном зуде и обострении кожного процесса применяют антигистаминные препараты второго поколения и стабилизаторы мембран ТК. Наружно при необходимости назначают кортикостероиды (КС), ингибиторы кальциневрина. Для лечения КМ у детей не рекомендованы системные КС, а также таргетные цитостатические препараты, включая иматиниб, используемые в терапии СМ. В некоторых исследованиях омализумаб показал эффективность в качестве препарата третьей линии у пациентов с мастоцитозом при тяжелых рецидивирующих анафилактических эпизодах.
Прогноз у пациентов с дебютом КМ до трех лет благоприятный. У большинства из них наступает спонтанное разрешение заболевания до полового созревания. Тем не менее за состоянием таких детей необходимо наблюдать, чтобы убедиться в стабилизации и исчезновении симптомов. При развитии КМ у детей старше трех лет сохраняется тенденция к его персистированию или переходу в системные формы.
КЛИНИЧЕСКИЙ СЛУЧАЙ
Мальчик, год и один месяц. В полгода стали появляться высыпания на коже. С диагнозом «атопический дерматит» получал терапию антигистаминными препаратами, стабилизаторами мембран ТК, топическими КС. В 7 месяцев отмечались единичные элементы на коже лица. В дальнейшем после отмены лечения число высыпаний резко возросло с распространением на кожу туловища и конечностей. Ребенок был проконсультирован дерматологом по месту жительства, диагноз — «эруптивный ксантоматоз». Для его уточнения родители обратились к дерматологу в НИИ педиатрии и охраны здоровья детей ЦКБ РАН.
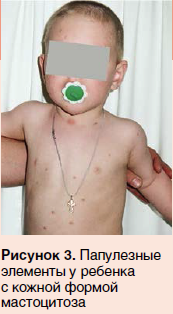
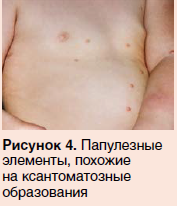
При осмотре на коже лица, туловища, верхних и нижних конечностей определялись множественные изолированные папулезные элементы буровато-желтого цвета, округлой формы, размером 0,2–0,5 см, эластичной консистенции, безболезненные при пальпации (рис. 3, 4). Симптом Дарье — положительный (рис. 5). Со слов родителей, после воздействия горячей воды ребенка беспокоил зуд.
При обследовании со стороны остальных органов и систем патологических изменений не выявлено, показатели крови, в том числе триптаза, в пределах нормы. УЗИ ОБП — без особенностей
Данные анамнеза и клиническая картина дали основание исключить ксантоматоз и выставить окончательный диагноз: «Мастоцитоз, кожная форма, пигментная крапивница». Далее он был подтвержден гистологически. Ребенку назначены антигистаминные препараты второго поколения, даны рекомендации по ограничению воздействия триггерных факторов. Рекомендовано динамическое наблюдение.