Статьи
Метаболически-ассоциированная стеатотическая болезнь печени у детей
Всемирная организация здравоохранения (ВОЗ) в 2017 году объявила ожирение неинфекционной пандемией XIX века. По данным 2416 популяционных исследований с измерениями роста и веса 128,9 млн детей от 5 лет и старше, распространенность ожирения в мире выросла с 0,7 % (1975) до 5,6 % (2016) среди девочек и с 0,9 % (1975) до 7,8 % (2016) среди мальчиков.
СМЕНА ФОРМУЛИРОВОК
Ожирение тесно связано с развитием метаболического синдрома (МС), одно из проявлений которого — первичная неалкогольная жировая болезнь печени (НАЖБП). Для нее характерно избыточное накопление жира в более чем 5 % гепатоцитов по данным гистологического анализа или магнитно-резонансной томографии (МРТ, EASL, 2016). НАЖБП рассматривалась как диагноз исключения вторичных причин стеатоза печени, например, гипотиреоза, гемохроматоза, целиакии и других заболеваний данного органа, то есть четкие критерии диагностики отсутствовали.
В 2023 году этот термин обсуждался международной комиссией из 225 экспертов (гепатологов, гастроэнтерологов, эндокринологов, врачей первичной медико-санитарной помощи и представителей пациентов) под эгидой Американской ассоциации по изучению заболеваний печени (AASLD), Европейской ассоциации исследований печени (EASL) и Латиноамериканской ассоциации исследований печени (ALEH). Было решено изменить номенклатуру НАЖБП на МАСБП (метаболически-ассоциированную стеатотическую болезнь печени, metabolic dysfunction-associated steatotic liver disease, MASLD) с внесением соответствующих обновлений в классификацию и определение заболевания.
По мнению представителей пациентов, слова «алкоголь» и «жировая» вызывали стигматизацию. Поэтому комиссия рекомендовала заменить формулировку диагноза «неалкогольная жировая болезнь печени» на «метаболически-ассоциированная стеатотическая болезнь печени» для описания пациентов со стеатозом органа и метаболическими факторами риска. Для диагностики МАСБП требуется только один или несколько дополнительных метаболических факторов риска:
1. избыточный вес, общее ожирение или центральное (висцеральное) ожирение;
2. гипергликемия;
3. артериальная гипертензия;
4. повышение уровня триглицеридов (ТГ) в плазме;
5. снижение уровня холестерина липопротеинов высокой плотности (ХС ЛПВП) в плазме.
Диагноз «неалкогольный стеатогепатит» (НАСГ) заменили на «метаболически-ассоциированный стеатогепатит» (МАСГ). Более 97 % пациентов со стеатозом печени соответствуют хотя бы одному из метаболических критериев МАСБП, поэтому мы вправе рассматривать НАЖБП и МАЖБП/ МАСБП как взаимозаменяемые понятия. Далее в тексте используется аббревиатура МАСБП согласно международным рекомендациям.
СПЕКТР СОСТОЯНИЙ
Глобальная распространенность МАСБП в мире у взрослых составляет около 25 %, возрастая при сахарном диабете (СД) 2‑го типа (50 %), ожирении (30–76 %) и патологическом ожирении (до 90 %). У детей с ожирением стеатогепатит находят в 12–26 % случаев. При этом по результатам аутопсии МАСБП была обнаружена у 13 % детей от 2 до 19 лет, и ее распространенность увеличивалась с возрастом: от 0,7 % у детей от 2 до 4 лет и до 17,3 % у тинейджеров от 15 до 19 лет. Распространенность МАСБП у детей с ожирением по данным аутопсии составила 38 %. Незаслуженно мало внимания уделяется диагностике МАСБП у пациентов с нормальным индексом массы тела (ИМТ) при наличии метаболических факторов риска («худая» МАСБП), хотя последствия этого фенотипа болезни такие же серьезные, как и при ожирении, — высокая вероятность прогрессирования до цирроза и рака печени с риском сердечно-сосудистых осложнений. У детей проблема МАСБП без ожирения не изучена.
МАСБП представляет собой широкий спектр состояний начиная от жировой дистрофии печени, которая обычно имеет доброкачественное непрогрессирующее клиническое течение, до неалкогольного стеатогепатита (около 20 % случаев МАСБП) с разной степенью выраженности фиброза печени, который может прогрессировать до цирроза (терминальной стадии заболевания этого органа) или карциномы печени в более старшем возрасте (рис.).
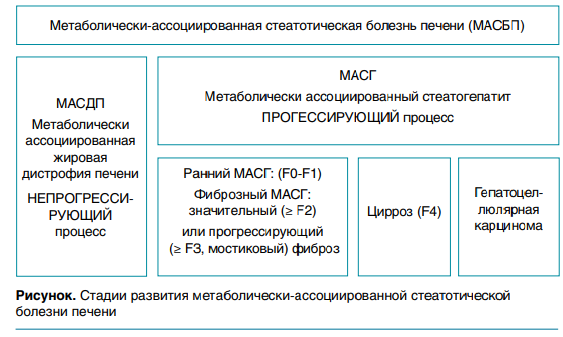
ГЕПАТОЦЕЛЛЮЛЯРНАЯ КАРЦИНОМА
Согласно рекомендациям международных ассоциаций по изучению печени (AASLD, EASL, ALEH) от 2023 года, для удобства практического применения нового термина МАСБП предлагается выделить два состояния органа у пациентов с метаболическими факторами риска:
- метаболически ассоциированный стеатоз печени (стеатогепатоз, МАСП, MASL) как непрогрессирующее состояние;
- метаболически ассоциированный стеатогепатит (МАСГ, MASH)—прогрессирующий процесс вплоть до развития фиброза, цирроза и рака печени. Обнаружение стеатоза у худых пациентов предложено расценивать как криптогенную стеатотическую болезнь печени, что требует более углубленного обследования, в том числе генетического.
Среди предположений о патогенезе МАCБП преобладает гипотеза множественных ударов по печени посредством взаимодействия генетических, экологических и индивидуальных факторов. К ним относятся генетические особенности обмена жиров и углеводов, усиление липолиза в условиях инсулинорезистентности (ИР), наличие системного воспаления с гиперпродукцией провоспалительных цитокинов. Роль кишечника в патогенезе МАСБП многопланова:
1. регуляция переваривания и всасывания жиров и углеводов;
2. участие кишечной микробиоты в дополнительном извлечении энергии из поступающей пищи;
3. всасывание провоспалительных продуктов метаболизма и компонентов клеточной стенки кишечных бактерий — микробно-ассоциированных молекулярных паттернов (МАМП) или патоген-ассоциированных молекулярных паттернов (ПАМП);
4. транслокация кишечных микроорганизмов по системе воротной вены и лимфогенным путем в печень при повышенной проницаемости кишечного барьера на фоне дисбиоза кишечника с последующей активацией иммунных клеток печени.
Основным ударом является накопление в гепатоцитах липотоксических веществ — свободных жирных кислот (СЖК), триглицеридов (ТГ), лизофосфатидилхолина (ЛФХ), церамидов и свободного холестерина. Выделяют три основных механизма накопления липидов в печени:
1. поступление СЖК в результате липолиза ТГ в адипоцитах жировой ткани, что составляет около 60 % общего количества СЖК в печени. Этот процесс происходит под контролем инсулина, а ИР служит потенциально опасным предиктором прогрессирования МАСБП до стеатогепатита и фиброза печени;
2. липогенез de novo— образование СЖК из пищевых сахаров (сахароза, фруктоза), так формируется около 25 % СЖК в печени;
3. приток жирных кислот с пищей составляет около 15 % от всего количества СЖК в печени.
В гепатоците СЖК в норме подвергаются β-окислению до ацетил-КоА, присоединяясь к циклу трикарбоновых кислот с образованием АТФ, часть СЖК эстерифицируется до ТГ с последующим переходом в липопротеиды очень низкой плотности (ЛПОНП). Если возможности превращения СЖК через эти метаболические пути исчерпаны, они накапливаются в гепатоците, проявляя свою липотоксичность с развитием митохондриальной дисфункции, окислительного стресса, выработкой активных форм кислорода, гибелью гепатоцитов (апоптоз, асептический некроз), активацией инфламасомы как части врожденного иммунитета, привлечением иммунных клеток, высвобождением цитокинов — интерлекинов‑6 и -10, фактора некроза опухоли-альфа (ФНО-α), а также с гибелью гепатоцитов, активацией клеток Купфера (звездчатых макрофагов) с развитием фиброза печени. Жировая ткань — мощный источник провоспалительных цитокинов и адипокинов.
Нарушение регуляции синтеза про- и противовоспалительных цитокинов и адипокинов в жировой ткани способствует развитию ИР и МАСБП. Доказано, что с увеличением уровня лептина, оментина‑1 и снижением уровня адипонектина нарастает степень стеатоза печени у детей.
К потенциальным мишеням липотоксичности помимо печени относятся жировая ткань, скелетные мышцы, сердце, островки поджелудочной железы, определенные области головного мозга (гиппокамп, мозжечок, гипоталамус), кишечная микробиота. К
РИТЕРИИ ДИАГНОСТИКИ
МАСБП чаще всего протекает бессимптомно или с неспецифическими жалобами (слабость, повышенная утомляемость), поэтому для ее диагностики необходим активный поиск с использованием лабораторно-инструментальных методов. Критерии диагностики МАСБП при стеатозе печени (один или несколько метаболических факторов риска):
• избыточный вес, обычное или висцеральное ожирение;
• гипергликемия;
• высокое АД;
• повышение уровня ТГ в плазме;
• снижение уровня холестерина ЛПВП в плазме.
Для диагностики стадии МАCБП необходимо использовать лабораторно-инструментальные методы, позволяющие оценить структуру паренхимы печени, степень накопления жира, активность воспаления и степень фиброза при стеатогепатите, а также метаболический фон (наличие ИР, дислипидемии, нарушений углеводного обмена).
Золотой стандарт диагностики МАСБП — биопсия печени, но это инвазивная процедура с вероятностью осложнений. Поэтому в последнее время предлагаются неинвазивные методы оценки стеатоза и фиброза печени, а именно математические методики расчета степени фиброза и стеатоза с учетом биохимических параметров (АЛТ, АСТ, ГГТ, аполипопротеин А1, гаптоглобин и др.) или эластометрия печени с возможностью оценки степени стеатоза по скорости затухания ультразвукового сигнала и фиброза — по величине скорости ударной волны, отраженной от печени.
Различают качественные и количественные методы диагностики стеатоза печени. К первым относятся ультразвуковое исследование (УЗИ), магнитно-резонансная и компьютерная томография (МРТ и КТ). Количественное содержание жира в печени можно оценить при проведении МРТ, КТ печени, но это дорогостоящие методики, к тому же КТ сопровождается большой лучевой нагрузкой. Разработаны и активно применяются методики оценки степени фиброза печени, например, транзиентная эластография, совмещенные с оценкой степени стеатоза печени по мере затухания ультразвукового сигнала (аппараты Фиброскан и IlivTouch).
ТЕРАПЕВТИЧЕСКИЙ ПОДХОД
Подходы к терапии МАСБП должны быть патогенетически обоснованы. Северо-Американское общество детских гастроэнтерологов, гепатологов и нутрициологов (NASPGHAN) не рекомендует использовать медикаментозную терапию для лечения МАCБП. Высокий уровень доказательности имеют модификация образа жизни, диета и увеличение физической активности. Потеря веса >5 % необходима для уменьшения содержания жира в печени, 7–10 % — для снижения воспаления и >10 % — для влияния на фиброз, хотя даже менее значительное похудание ассоциируется с положительным эффектом. При этом в ряде исследований у детей была описана эффективность применения препарата урсодезоксихолевой кислоты, комбинации аскорбиновой кислоты + витамина Е / 3‑полиненасыщенных жирных кислот, пробиотика Lactobacillus rhamnosus GG, синбиотиков. Профилактика МАCБП тесно связана с профилактикой ожирения и МС.
Таким образом, проблема МАСБП у детей актуальна как при избыточном весе и ожирении, так и при нормальном ИМТ у ребенка с метаболическими факторами риска. Раннее выявление путем целенаправленного скрининга и лечение пациентов с МАСБП поможет предотвратить осложнения (включая развитие терминальной стадии заболевания печени и гепатоцеллюлярной карциномы). Дальнейшие положительные эффекты приведут к уменьшению факторов риска внепеченочных осложнений МС, в том числе сердечно-сосудистых, цереброваскулярных заболеваний и злокачественных новообразований, тем самым способствуя снижению общей заболеваемости и смертности населения.
Список литературы находится в редакции

















