Статьи
Одним махом: бариатрическая хирургия
Ожирение не просто цифра на весах. Излишек жировой ткани ассоциирован с сердечно-сосудистыми рисками, заболеваниями печени, опорно-двигательного аппарата, репродуктивной сферы, психоэмоциональными проблемами. Как говорят сами пациенты, один взгляд в зеркало может испортить настроение на весь день. Сразу ложиться под нож решается не каждый — к бариатрическому хирургу, как правило, приходят перепробовавшие все, включая спорт, диеты, психотерапию, препараты для снижения веса. Но тщетно.
ЦЕЛЕВЫЕ ГРУППЫ
Хирургия ожирения — относительно новое направление, которое благодаря своей эффективности набирает все большую популярность. Как и любой вид оперативного вмешательства, она имеет определенные особенности и область применения. Для пациентов с очень большим избытком массы тела это, как правило, единственно возможный способ сохранить здоровье и даже жизнь. Но бариатрическая хирургия сегодня перемещается и в плоскость профилактического снижения массы тела.
Подобная операция показана и тем пациентам, которым не удается достичь нормального веса или же удается снизить его консервативными методиками, но не получается долго удерживать полученный результат (даже в случае, если ИМТ меньше 35 кг/м2). Нередко к хирургам обращаются люди с относительно небольшим избытком веса, например женщины, которые при росте около 160 см весят 80–85 кг. Но, беседуя с ними, врач понимает, что вся их жизнь проходит в борьбе с лишними килограммами и это титанические усилия — бесконечные диеты, занятия в спортзале по шесть раз в неделю, визиты к психологам и психотерапевтам. А эффект не столь значителен, как хотелось бы: год от года пациенты все равно набирают пару-тройку килограммов. И однажды приходит понимание, что они больше не могут посвящать столько времени и сил удержанию веса, который тем не менее неумолимо ползет вверх.
Этично ли ждать, пока у такой пациентки (или пациента) масса тела достигнет, например, 120 кг и, возможно, разовьются последствия и осложнения? Тогда хирург будет иметь все основания для проведения бариатрической операции, но все это время качество жизни человека будет низким плюс увеличится бремя сопутствующих патологий. Следуя гуманной логике, таких людей все чаще берут на профилактические бариатрические операции. Пациентам с небольшим избытком массы тела (ИМТ от 30–35 до 40–45 кг/м2 ) зачастую проводят рукавную гастропластику — удаление фрагмента желудка с формированием из оставшейся части длинной прямой трубки. Результат операции — уменьшение объема потребляемой пищи и снижение массы тела до 75 % от исходной. Как правило, при этом человеку удается похудеть на 15–20 кг.
Цель бариатрической хирургии — не просто уменьшить вес пациента, но и добиться благоприятных эффектов для общего здоровья: нормализовать уровень гликемии, показатели липидного обмена и т.д. Однозначным показанием к бариатрическому вмешательству считается ИМТ, равный 40 кг/м2 и выше (морбидное ожирение). Если ИМТ находится в пределах 35–40 кг/м2 , но есть сопутствующие ожирению заболевания, которые могут быть значимо скомпенсированы при снижении веса, а именно сахарный диабет (СД) 2-го типа, патология сердечно-сосудистой системы, поражение суставов и другие, больному также может быть рекомендована бариатрическая операция. Исследования показали, что у таких пациентов она позволяет значимо снизить массу тела и уменьшить вероятность развития осложнений ожирения. У больных старше 60 лет возможность оперативного лечения рассматривают индивидуально и идут на него, если ожидается улучшение качества жизни.
ВИДЫ ВМЕШАТЕЛЬСТВ
Суть бариатрических операций сводится к уменьшению получения организмом калорий из принимаемой пищи двумя путями:
- рестриктивным, который основан на уменьшении объема принимаемой пищи и замедлении прохождения пищевого комка по желудочно-кишечному тракту (ЖКТ);
- мальабсорбтивным (шунтирующим) в результате снижения площади всасывания калорий.
В большинстве современных операций применяются оба подхода, их можно считать комбинированными. Выбор разновидности вмешательства зависит в основном от исходной массы тела. Некоторые операции подходят пациентам с небольшим избытком веса, другие показаны при морбидном ожирении. Любая из бариатрических операций выполняется по определенным стандартам, но каждая команда хирургов вырабатывает собственные особенности ее выполнения. Все вмешательства из арсенала хирурга-бариатра производятся лапароскопическим доступом. Это означает, что не останется никаких больших шрамов — все, что нужно, специалисты сделают с помощью манипуляторов, которые вводят через небольшие разрезы длиной примерно 1 см.
- Бандажирование желудка относится к чисто рестриктивным методикам, применяемым с середины 1980-х годов. Хирург устанавливает на верхнюю часть желудка манжету — кольцо, толщину которого можно регулировать путем нагнетания жидкости с помощью регулировочного порта. Последний размещается под кожей и соединяется с манжетой посредством трубки. После наполнения манжеты жидкостью желудок по форме начинает напоминать песочные часы, его просвет уменьшается и чувство насыщения во время еды наступает быстрее. Результатом становится потеря примерно 50–60 % излишков массы тела. Таким образом, бандажирование подходит пациентам с небольшим превышением ИМТ (около 30–35 кг/м2 ) или с очень высокой массой тела в качестве подготовки к более радикальной шунтирующей операции для хотя бы некоторого снижения веса. Очевидное преимущество данного метода — полная обратимость эффекта. Манжету можно убрать в любой момент, и примерно через год желудок полностью восстановит прежние очертания. Но есть и недостатки — средний срок службы бандажа составляет 5 лет, после чего требуется повторная операция.
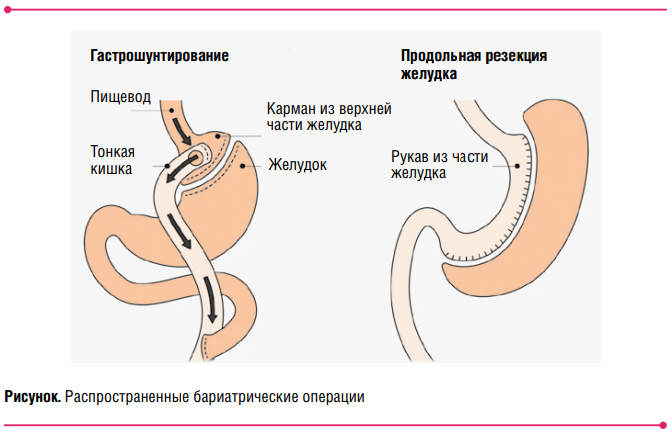
- Рукавная гастропластика, или резекция желудка, буквально ворвалась в хирургию в 2004 году. Сегодня на ее долю приходится порядка 50 % бариатрических операций во всем мире. По механизму действия также является рестриктивной. Ее популярность объясняется простотой выполнения: операция не требует наложения соустий, перемещения кишечника, а только удаления части желудка с формированием ровной длинной трубки (рукава). Пища идет по тому же маршруту, что и раньше. С одной стороны, это физиологично, но есть и недостатки. При удалении большей части желудка пересекаются его связки, что ослабляет фиксацию оставшегося фрагмента. Это в некоторых случаях может приводить к как забросу содержимого желудка в пищевод (гастроэзофагеальный рефлюкс) и изжоге, а также грыже пищеводного отверстия диафрагмы. Во время операции проводится укрепление слабых участков, что не гарантирует от нежелательных последствий, но уменьшает их вероятность. Похудеть с помощью этой операции удается примерно на 75 % от исходно избыточной массы тела.
- Шунтирование желудка с анастомозом по Roux, или гастрошунтирование,— операция комбинированного действия, при которой из верхнего отдела желудка выкраивается небольшой отдел. В верхней части его соединяют с пищеводом, а в нижней — с тонкой кишкой. Второй конец пересеченной тонкой кишки вшивается в бок той кишечной петли, которая уже соединена с малым желудочком. То есть во время этой операции создаются два новых соустья, или анастомоза: одно — между желудком и тонкой кишкой, а второе — между двумя петлями тонкой кишки. В результате обеспечивается и рестриктивный, и шунтирующий эффект.
- Шунтирование желудка с одним анастомозом (bypass) на короткой или длинной петле насчитывает чуть более 15 лет и считается одной из самых эффективных операций. Обладает комбинированным действием, так как предполагает и уменьшение размеров желудка, и шунтирование петли тонкой кишки, длина которой при модификации шунтирования на длинной петле даже превышает таковую при шунтировании по Roux. По сути, шунтирование с одним анастомозом сочетает в себе элементы рукавной гастропластики и гастрошунтирования: желудок разделяется на две неравные части, и в дальнейшем в пищеварении участвует меньшая из них. К ее нижнему отделу присоединяют тонкую кишку, при этом длина выключаемого отрезка тонкого кишечника варьируется.
Шунтирование на короткой петле позволяет снизить избыток веса на 70–80 % и подходит пациентам с небольшим избытком массы тела, а на длинной — сбросить порядка 90 % лишних килограммов плюс обладает выраженным противодиабетическим эффектом, поэтому рекомендуется при выраженном ожирении (50 кг/м2 и выше) и СД 2-го типа. Эффект очень стойкий и долговременный, повторная операция может потребоваться при недостаточном снижении веса (при шунтировании на малой петле) или развитии недостатка витаминов и микроэлементов (длинная петля).
НОВАЯ ЖИЗНЬ
Многие неподготовленные пациенты думают, что бариатрическая хирургия — сродни косметологии, проводится под местной анестезией, и что после нее можно сразу идти домой. Очень удивляются, когда узнают, что требуется лапароскопия, пребывание в стационаре 1–2 дня. Объясните своим больным, что к вмешательству нужно готовиться. Объем подготовки зависит от исходных данных, но есть обязательные пункты. Это первичная консультация бариатрического хирурга, на которой согласовываются вид, объем, возможные результаты операции. И конечно, нужны лабораторные исследования, консультации терапевта, эндокринолога, иногда сомнолога, а также коррекция лечения сопутствующих заболеваний, СИПАП-терапия для купирования апноэ сна и т.д. Обследование можно пройти по ОМС по месту жительства или в аффилированных медицинских центрах — все зависит от удобства для самого пациента. Может понадобиться коррекция схем лечения сопутствующих заболеваний, особого внимания требует прием препаратов, влияющих на свертываемость крови (ацетилсалициловой кислоты, антикоагулянтов, нестероидных противовоспалительных средств, женских половых гормонов).
Пациентам со сверхожирением требуется предоперационное снижение веса, как правило, на 20–30 кг, чтобы гарантировать безопасность проведения операции. Когда все выполнено и показатели соответствуют норме, можно идти на бариатрическое вмешательство.
У любой хирургической операции есть определенные противопоказания, и бариатрия — не исключение. Она противопоказана при обострении язвенной болезни желудка и двенадцатиперстной кишки (необходимо дождаться заживления эрозий или язв), беременности, онкологических заболеваниях (активных или в ремиссии менее 5 лет), тяжелых психических расстройствах, злоупотреблении психоактивными веществами (в том числе алкоголем), серьезных заболеваниях сердца, почек и печени в фазе декомпенсации. Также хирург вправе отложить операцию, если пациент ранее не предпринимал никаких попыток по снижению веса без бариатрии или не собирается соблюдать рекомендации врача в послеоперационном периоде.
Объясните больному, что ему нужно рассчитывать на пребывание в стенах клиники в течение 1–2 дней для послеоперационного наблюдения. Затем, если все в порядке, его выпишут домой. На ближайшие 1–2 недели после операции нельзя строить серьезных планов, необходимо отлежаться дома, хотя некоторые пациенты предпочитают сразу возвращаться к работе. Записаться на операцию и в целом прояснить все интересующие моменты можно во время консультации бариатрического хирурга (на которую, кстати, нужна заблаговременная запись).
В послеоперационном периоде пациенту требуется серьезная работа над собой. В первые 3 недели после операции показана щадящая, протертая пища. Спустя 3 недели питание уже свободное, но при соблюдении определенных правил. Нужно уделять внимание в первую очередь белковой пище, затем фруктам и овощам. Пациент должен быть готов к тому, что в течение всей жизни придется контролировать некоторые показатели, такие как содержание в крови витаминов группы В, железа и др.
К физической реабилитации можно приступать не ранее чем через 2 недели после бариатрической операции. С первого дня реабилитации пациенту рекомендуется заниматься упражнениями как минимум час в день: это может быть час обычной или скандинавской ходьбы. Пусть с перерывами, но нужно стремиться, чтобы в сумме набиралось 60 минут. Силовые тренировки можно начинать с 30 минут и в дальнейшем наращивать их с учетом переносимости. Первое время выполняют легкие упражнения с малым отягощением, постепенно увеличивая нагрузку. В среднем необходимый постоянный минимум после бариатрической операции — 250 минут физической нагрузки в неделю, то есть пациент должен заниматься 4–5 дней в неделю. Это должна быть аэробная тренировка — быстрая обычная или скандинавская ходьба, велопрогулки, плавание — плюс силовые занятия в тренажерном зале, желательно под контролем тренера. Обычно тренировки распределяются так: первый день — с акцентом на верхние конечности, второй — на нижние конечности, третий — на мышцы живота и спины.
Можно дополнить курс физических тренировок ежедневными процедурами миостимуляции мышц живота и спины, всего 20 сеансов. Плюс массаж, чаще всего общий с охватом всех проблемных зон. Можно добавлять подводный душ-массаж, душ Шарко, циркулярный душ, тепловые процедуры (сауна, инфракрасная сауна). На реабилитацию отводится 6 месяцев при условии регулярных занятий.

















