Статьи
Рекомендации, которых так ждали
— Одна из главных новостей прошедшего конгресса — новые рекомендации по ведению пациентов с артериальной гипертензией (АГ). Насколько серьезны, по вашему мнению, внесенные в документ изменения? Какие постулаты были ожидаемы, какие удивили? Что по-прежнему требует уточнения или вызывает вопросы?
— Объединенные рекомендации Европейского общества кардиологов и Европейского общества по изучению артериальной гипертензии — важный документ, который касается широкого круга врачей — не только кардиологов, но и терапевтов, врачей общей практики и многих других специалистов. Ключевое изменение в новом документе — это изменение целевого артериального давления. Конечно, кардиологическое сообщество готовилось к этим новшествам, первая ласточка появилась в конце 2015 года, когда были опубликованы результаты американского исследования SPRINT, в котором показано, что более интенсивное снижение артериального давления улучшает прогноз. К самому исследованию было много вопросов, в том числе к методу измерения АД. Тем не менее именно после публикации этих данных возник вопрос о пересмотре целевого артериального давления, которое не менялось более двадцати лет. Первыми коррективы в свои рекомендации внесли американские кардиологи; в конце 2017 года в клинических рекомендациях ACC/AHA изменено само определение артериальной гипертензии — в качестве точки отсчета принято значение 130/80 мм рт. ст. В европейских рекомендациях критерии и классификация АГ остались прежними, но в качестве целевых значений для большинства пациентов принят уровень < 130/80. Таким образом, в общем виде рекомендация практическому врачу выглядит так: снижай АД как минимум ниже 140/90 мм рт. ст., а при хорошей переносимости — ниже 130/80. Кстати, впервые обозначена и нижняя граница нормы — ниже 120/70 мм рт. ст. снижать АД нежелательно. Изменились и подходы к началу лечения для отдельных групп пациентов. Так, для больных сахарным диабетом более нет индивидуального целевого значения, а для пациентов старше 80 лет лечение рекомендуется начинать при АД ≥ 160/90 мм рт. ст. и стремиться к целевому уровню 130–139/70–79 мм рт. ст. К сожалению, информация о пороговых и целевых уровнях АД в тексте рекомендаций представлена громоздкими таблицами и сложна для запоминания, да и само разделение порогового и целевого уровня АД для практических врачей может оказаться не вполне комфортным, так что адаптация к новым рекомендациям потребует определенного времени.
— А что, на ваш взгляд, еще нуждается в пересмотре? Остались ли в гипертензиологии вопросы, решение которых требует более четких алгоритмов?
— Авторы рекомендаций в который раз не нашли в себе силы отказаться от сложной двухходовой системы стратификации риска, которая представляется избыточной и непрактичной. Пациенту с АГ по-прежнему необходимо определять риск как по шкале SCORE, так и по знаменитой разноцветно-градиентной таблице оценки риска сердечно- сосудистых осложнений. С одной стороны, мы прекрасно понимаем, что от величины риска зависит интенсивность терапии (сроки ее начала, необходимость назначения статинов). С другой стороны, существует достаточно банальный принцип: любая классификация должна иметь практический выход на диагностику или лечение. Скажем, чем отличается лечение в группах высокого и очень высокого риска? А как относиться к пациентам с «низким-умеренным» риском, подразумевать низкий или умеренный риск? При формулировке диагноза «гипертоническая болезнь II ст., 3 степени повышения АД, очень высокий риск» мы получаем три классификационных критерия, хотя для определения тактики лечения вполне достаточно было бы одного. Совершенно очевидно, что в будущем систему классификации АГ и систему стратификации риска предстоит максимально упростить.
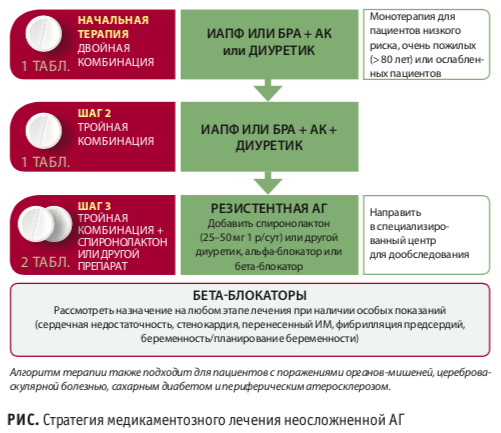
— Какие еще устоявшиеся принципы подверглись пересмотру?
— Новая позиция в рекомендациях — повышение роли неофисных методов измерения АД. Если раньше единственным человеком, способным поставить диагноз артериальной гипертензии, был врач, вооруженный тонометром, то теперь мы можем поставить диагноз при помощи суточного мониторирования АД или даже записей пациента в дневнике самоконтроля. Нельзя сказать, что это великая революция в мире гипертензиологии, но впервые эта позиция четко зафиксирована. Использование неофисных методов измерения АД особенно важно для диагностики «маскированной АГ», нередкой ситуации, когда при измерении АД на приеме значения оказываются ниже, чем при самостоятельном мониторинге в домашних и рабочих условиях.
Еще одним важным новшеством стали серьезно пересмотренные подходы стартовой гипотензивной терапии. На протяжении многих лет мы наблюдали отдельные ее изменения: на рубеже веков считали, что начинать нужно с монотерапии, затем увеличивать ее дозу, затем назначать двух-, трехкомпонентную терапию и т.д. В предыдущих рекомендациях 2013 года монотерапия уже оставалась лишь уделом больных с первой степенью АГ и невысоким риском. В нынешних рекомендациях говорится о том, что большинству пациентов необходимо сразу назначать как минимум двухкомпонентную схему. Лучше назначить два препарата в невысоких дозах и дальше в случае необходимости эти дозы увеличивать, чем изначально назначать высокие дозы одного препарата. Монотерапию рассматривают у пациентов, которые плохо переносят снижение АД, у пациентов старше 80 лет, ослабленных людей и т.д. В качестве препаратов первого ряда назначают блокаторы РАС (ингибиторы АПФ или блокаторы ангиотензиновых рецепторов), к которым можно добавлять либо антагонисты кальциевых каналов, чаще дигидропиридиновые, либо тиазидные и тиазидоподобные диуретики. Кстати, авторы рекомендаций указывают на то, что применение тиазидоподобных диуретиков, индапамида и хлорталидона, предпочтительно. В то же время, отрадно наблюдать, что бета-блокаторы перестают быть препаратами для старта лечения у большинства больных (в британских и американских рекомендациях эта позиция закреплена уже более 10 лет). В соответствии с новыми европейскими рекомендациями бета-блокаторы можно использовать для лечения АГ либо в качестве дополнительных препаратов при резистентной АГ, либо при наличии особых показаний: ИБС, ХСН, фибрилляции предсердий и т.п.
Кроме того, в настоящем документе, как и во многих других согласительных документах Европейского общества кардиологов, большое внимание уделяют способам повышения приверженности к лечению. Это хорошо известная всему миру проблема, ведь, как известно, ни один самый замечательный препарат не будет работать, если пациент не станет его принимать. В качестве основного способа повышения приверженности авторы предлагают стратегию назначения фиксированных комбинаций. То есть мы не просто говорим о том, что на старте пациенту нужно назначить двойную терапию, а о том, что на старте желательно назначать ее в виде одной таблетки. Благо большинство компаний выпускают необходимые для стартовой терапии комбинации блокаторов РАС и антагонистов кальция и/или диуретиков. Упрощение медикаментозного лечения, назначение препаратов на однократный прием позволяют существенно повысить приверженность к терапии. Кроме того, есть целый раздел рекомендаций, посвященный повышению роли медсестер, фармацевтов и общества в целом в улучшении приверженности к долгосрочному лечению артериальной гипертензии. Но эти вопросы требуют осмысления не просто каждым врачом в отдельности, но организаторами здравоохранения в масштабах государства.
— Новые рекомендации коснулись вопросов выявления и лечения резистентной АГ. Этот диагноз вызывает множество затруднений у терапевтов: когда выставлять, как лечить? Расскажите, какова вероятность для врача, например, амбулаторной сети встретиться с истинной резистентной АГ (или же чаще диагноз необоснован), у каких категорий пациентов ее возможно встретить и каким образом можно преодолеть резистентность?
— Резистентная артериальная гипертензия — один из наиболее изучаемых и дискуссионных вопросов современной гипертензиологии. Частота истинной резистентности составляет примерно 10 % от всех случаев АГ. Данные отчасти эмпирические, так как серьезных регистров или исследований на этот счет нет. Многое зависит от качества лечения пациента в конкретной ситуации, в конкретном медицинском учреждении. Принципы ведения пациентов с резистентной АГ принципиально не изменились. Прежде всего мы должны убедиться в приверженности лечению и выполнить суточное мониторирование АД, чтобы подтвердить сохранение АГ. Далее следует исключить симптоматические АГ — это достаточно большая группа заболеваний, некоторым из которых на прошедшем конгрессе были посвящены отдельные сессии.
В частности, докладчики привлекали внимание к высокой распространенности первичного гиперальдостеронизма — довольно частого и плохо диагностируемого заболевания. Что касается фармакотерапии резистентной АГ, то более четкой стала рекомендация добавлять к стандартной трехкомпонентной терапии спиронолактон в качестве препарата 4 ряда (результат исследования PATHWAY-2).
Неожиданная коллизия сложилась вокруг раздела рекомендаций, посвященного инструментальным методам лечения резистентной АГ. Дело в том, что в тексте мы видим понижение класса рекомендаций для интервенционного лечения. Согласно гайдлайну, интервенционные технологии не следует использовать до той поры, пока не будут получены новые данные об их эффективности. Но редактирование рекомендаций было завершено в 2017 году, то есть их окончательный текст был сформирован еще год назад, а уже после того как они были финализированы, но еще не опубликованы, появилось три новых исследования различных систем ренальной денервации с фальш-процедурой:
SPYRAL HTN-OFF MED, SPYRAL HTN-ON MED, RADIANCE-HTN SOLO. Все они завершились положительным результатом, то есть на сегодняшний день все же можно говорить о том, что интервенционные методы лечения (главным образом, ренальная денервация) имеют право на существование в тех ситуациях, когда все остальные методы себя исчерпали. Скорее всего, в ближайшее время появится согласительный документ, который уточнит возможность применения немедикаментозных методов лечения резистентной АГ. Изучение интервенционных технологий продолжается: в ряде стран уже используют методику стимуляции каротидного синуса, продолжаются клинические исследования артериовенозной фистулы (клипсы, шунтирующей кровь из подвздошной артерии в подвздошную вену), на этом же конгрессе были представлены результаты пилотного исследования, посвященного радиочастотной абляции каротидного тела. Уверен, что лет через десять интервенционные методы лечения АГ начнут широко входить в нашу практику.
— Одна из областей ваших научных интересов — вторичная артериальная гипертензия. Поясните, пожалуйста, что конкретно входит в понятие вторичной гипертензии и чем отличаются схемы медикаментозной терапии? В каких случаях необходимо включать в команду специалистов другого профиля?
— Принципиальных прорывов в области диагностики и лечения вторичных АГ на сегодняшний день мы, к сожалению, не видим. Та сессия конгресса, посвященная гиперальдостеронизму, которую я упоминал, главным образом была сфокусирована на анализе больших массивов данных из различных клинических центров. Методы диагностики вторичных гипертензий хорошо известны и описаны в специализированных руководствах международных эндокринологических сообществ. Главное для практического врача — не забывать об их существовании и использовать общепринятые стандартизованные методы гормональных исследований. Конечно, говоря о вторичных гипертониях, мы имеем в виду не только гормонально активные заболевания надпочечников. Большая доля симптоматических АГ приходится на долю вазоренальной гипертонии, в лечении которой тоже до сих пор остается множество вопросов. Мы хорошо помним результаты исследований ASTRAL и CORAL, продемонстрировавших неэффективность рутинной реваскуляризации пациентов с атеросклеротическим стенозом почечных артерий. Определенным разочарованием прошлого года стали результаты исследования СИПАП-терапии у больных с синдромом обструктивного апноэ сна, показавшие отсутствие значимого влияния лечения на артериальное давление. Впрочем, можно полагать, что полученный отрицательный результат связан с тем, что многие пациенты использовали аппарат не всю ночь из-за дискомфортного сна в маске.
— У каких групп пациентов вероятность встретить вторичную АГ выше?
— Критерии исключения вторичной гипертензии достаточно четко описаны в рекомендациях. Это прежде всего пациенты с резистентной АГ, пациенты молодого возраста, с быстро установившейся АГ (особенно без соответствующего семейного анамнеза), пациенты с немотивированно тяжелым поражением органов-мишеней, а также те, кто имеет типичные стигмы артериальных гипертензий (гипокалиемические симптомы у пациентов с первичным гиперальдостеронизмом, характерные кризы при феохромоцитоме и т.п.). Для успешного выявления вторичной АГ важно соблюдать два постулата: помнить о ее существовании и держать в голове нехитрый алгоритм действий для ее выявления.
— Самый частый повод для вызова скорой помощи в России — гипертонический криз. Диагноз весьма спорный. На конгрессе был представлен согласительный документ, посвященный как раз этой проблеме. Расскажите более подробно о том, в каких случаях высокое давление — действительно повод для немедленного его снижения и какими препаратами нужно пользоваться. Также поясните, пожалуйста, существует ли в европейских рекомендациях понятие осложненного и неосложненного гипертонического криза?
— Действительно, параллельно с основными рекомендациями по гипертензии 25 августа на сайте ESC опубликован консенсус, посвященный гипертоническим кризам. Документ очень интересный, я рекомендую его коллегам для прочтения. Дело в том, что тактика ведения пациентов с гипертоническими кризами в России, к сожалению, очень сильно отличается от того, что принято в мире. Начнем с того, что из нового согласительного документа пропал термин «неосложненный гипертонический криз». Раньше кризы делили на два типа: осложненный (hypertensive emergency) и неосложненный (hypertensive urgency). На сегодняшний день второй термин ушел в историю, уступив место понятию «неконтролируемая артериальная гипертензия». За последние годы накопилось множество публикаций о том, что этих пациентов не нужно лечить агрессивно, используя препараты короткого действия, которые снижают АД быстро и неуправляемо. Главным образом это касается короткодействующего нифедипина в дозе 10 мг. Большинство пациентов с «неконтролируемой АГ» следует лечить по тем же принципам, что и с обычной АГ, использовать препараты длительного действия, при необходимости подключать седативные препараты, ведь зачастую «неосложненные кризы» представляют собой результат тревожного расстройства.
Истинным гипертоническим кризом называют внезапное высокое повышение АД, сопровождающееся тяжелыми жизнеугрожающими поражениями органов-мишеней. Это прежде всего гипертоническая энцефалопатия, злокачественная АГ с поражением сетчатки, различные виды нарушений мозгового кровообращения, расслоение аорты, отек легких, острый коронарный синдром, тромботическая микроангиопатия и ряд других состояний. Без сомнения, такие пациенты должны быть госпитализированы. Тактика лечения в данном случае предусматривает применение парентеральных препаратов, а темпы снижения АД зависят от конкретного осложнения. Если при расслоении аневризмы аорты мы действительно должны как можно быстрее снизить давление до минимально возможных значений, то у пациентов с нарушением мозгового кровообращения или гипертонической энцефалопатией агрессивная терапия в первые часы и даже в первые сутки не нужна, поскольку это может вызвать усугубление ишемического повреждения головного мозга.
Одна из проблем, связанных с лечением гипертонических кризов (слово «осложненный» теперь можно опустить), заключается в том, что большинство парентеральных препаратов, упомянутых в рекомендациях, в России не зарегистрированы. Так, в нашей стране практически нет лабеталола, нет никардипина, клевидипина, фенолдопама; нитропруссид натрия есть далеко не везде. Фактически из того, что есть в нашем арсенале и соответствует букве рекомендаций, остаются только урапидил, нитроглицерин, эналаприлат и эсмолол. Но и перечисленных препаратов достаточно для того, чтобы оказывать помощь правильно. Самое главное для практических врачей — не заниматься «агрессивным лечением» тех состояний, которые на самом деле угрожающими не являются.
— Что вкладывается в понятие «модификация образа жизни», которое также встречается на страницах рекомендаций? И насколько эта самая модификация способна улучшить прогноз?
— Представление о модификации образа жизни хорошо известно и практически не претерпевает изменений в течение многих лет. Более века известна зависимость повышения АД от количества потребляемой соли. Даже на сессии по резистентной гипертензии звучали фразы о том, что в погоне за хирургическими методами лечения АГ мы часто забываем задать пациенту банальные вопросы, в том числе и о количестве потребляемой соли, и дать четкие рекомендации по снижению солевой нагрузки. Мы нередко считаем, что эти вещи всем известны, они звучат во всех СМИ и не требуют того, чтобы обсуждать их с пациентами еще и еще.
Тем не менее, задача каждого врача при работе с гипертоником — не просто обозначить перечень немедикаментозных методов лечения, но дать четкие внятные рекомендации по их использованию: как ограничить потребление соли, как модифицировать физическую нагрузку, как бороться с избыточной массой тела. Например, не стоит забывать о том, что больным с индексом массы тела более
40 кг/м2 (то есть с морбидным ожирением) показана консультация бариатрического хирурга.
Но если говорить о новостях, то уместно вспомнить доложенные на конгрессе очередные результаты программы PURE, в которой частично реабилитировали животные жиры. Если раньше мы позволяли нашим пациентам есть только рыбу, овощи и фрукты, то сейчас отношение к мясным продуктам несколько изменилось в лучшую сторону. А вот отношение к избыточному потреблению углеводов осталось прежним.
— Как, на ваш взгляд, можно повысить приверженность пациента к терапии?
— Во-первых, человек должен, что с ним происходит и зачем он принимает те или иные препараты. Короткое обучение и информирование пациента — важный этап работы врача.
Во-вторых, следует сократить количество препаратов настолько, насколько это возможно. Не стоит назначать лекарства, не имеющие доказательной базы, «на всякий случай»: поливитамины, БАДы, метаболические средства — весь «фармакологический мусор», который так любят многие коллеги. Из оставшихся препаратов, реально влияющих на прогноз, неплохо составить фиксированные комбинации.
На сегодняшний день это не представляет большого труда. Такой способ приема препаратов не только удобен для пациента, но и вполне отвечает букве и духу новых европейских рекомендаций.
— Вернемся к увеличению физической активности: какие виды нагрузок показаны и/или противопоказаны пациентам с АГ?
— Показаны любые аэробные физические нагрузки: ходьба, бег, плавание, езда на велосипеде, лыжи, коньки. Объем определяется просто — упражнения должны быть в удовольствие, без экстремальных физических усилий. Плохи любые анаэробные нагрузки, силовые статические физические упражнения. Это касается главным образом молодых людей, жаждущих заниматься в тренажерном зале и поднимать большие тяжести. Принцип простой: физкультура — хорошо, а спорт, связанный с нефизиологическими нагрузками, — плохо.
— Традиционный вопрос гостю рубрики: расскажите о себе, своих научных интересах и учреждении, которое вы представляете.
— Я работаю в Сеченовском университете на кафедре факультетской терапии, моя работа состоит из обучения студентов и амбулаторного консультирования пациентов с различными сердечно-сосудистыми заболеваниями. В область научно-практических интересов входят вопросы артериальной гипертензии, прежде всего резистентной АГ. В нашу клинику обращаются пациенты со всей страны и ближнего зарубежья с тяжелыми формами АГ.

















