Статьи
Сахарный диабет 2‑го типа и хроническая сердечная недостаточность: диагностика и лечение на амбулаторном этапе
Доклад с вынесенным в заголовок статьи названием на научно-практической конференции «Междисциплинарный подход к лечению пациентов с сахарным диабетом» представила профессор О.Н.Джиоева. Мероприятие прошло в рамках проекта «Внедрение новых медицинских технологий», которым руководит главный редактор нашей газеты профессор М.Б.Анциферов.
ЗОНА ДВОЙНОЙ ОТВЕТСТВЕННОСТИ
Профилактика осложнений хронических неинфекционных заболеваний — одна из основных задач современного здравоохранения. В России смертность от сердечнососудистых заболеваний лидирует среди всех нозологий, составляя 44 %. В 2022 году Американской коллегией кардиологов были изданы актуальные рекомендации по диагностике и лечению хронической сердечной недостаточности (ХСН), в которых, как и во многих других рекомендациях этой ассоциации, заболевание разделяют на стадии:
• А — высокий риск развития ХСН;
• В —симптомы в покое могут отсутствовать, но уже есть структурные изменения и повышен уровень маркеров миокардиального повреждения, которые могут указывать на ХСН;
• С — ХСН с развернутой клинической картиной и удовлетворительным ответом на медикаментозную терапию;
• D — развернутая клиническая симптоматика с краткосрочным эффектом или резистентностью к оптимальной медикаментозной терапии, частыми декомпенсациями и госпитализациями.
Особое внимание на амбулаторном этапе важно уделять пациентам с факторами риска ХСН, то есть на начальной стадии А сердечной недостаточности. К их числу относятся и страдающие сахарным диабетом (СД) 2-го типа. Вопрос о выделении в отдельную стадию пре-ХСН пока остается открытым.
«Казалось бы,— заявила Ольга Николаевна,—с одной стороны, позиция зарубежных коллег слишком радикальная. Но с другой — задумайтесь о том, насколько тесно связаны СД 2-го типа, ХСН и хроническая болезнь почек (ХБП). Эти нозологические формы ухудшают прогноз пациента, запуская цикл кардиоренометаболических осложнений! Вот почему крайне важно выделять пациентов с метаболическими нарушениями в группу риска развития ХСН и как можно раньше начинать профилактику структурного ремоделирования сердечной мышцы».
ПЛАНОВАЯ ГОСПИТАЛИЗАЦИЯ
У нас до сих пор сохраняется стереотип, что плановая госпитализация — это удобно. Пациент получает интенсивную терапию и все необходимое обследование в одном месте. Однако это не так хорошо, как может показаться. Ведь пребывание в стационаре повышает риск инфекционных, тромбоэмболических и других осложнений, а в итоге — и риск смерти от всех причин. Именно поэтому понятие плановой госпитализации больного с ХСН должно уйти из нашей практики.
К сожалению, для большинства таких пациентов четвертая госпитализация в связи с декомпенсацией сердечной недостаточности заканчивается фатально. А выживаемость таких больных после первой же госпитализации снижается вдвое. Для них предпочтительнее регулярное диспансерное наблюдение (ДН) и оптимизированное амбулаторное лечение. ДН регламентировано приказом Минздрава России от 15.03.2022, а основные его цели при ХСН — замедление ее прогрессирования, профилактика госпитализаций в связи с ее декомпенсацией, предупреждение развития хронических неинфекционных заболеваний и инфекционных осложнений, в том числе благодаря вакцинации против гриппа, коронавирусной и пневмококковой инфекций, улучшение прогноза и качества жизни пациентов.
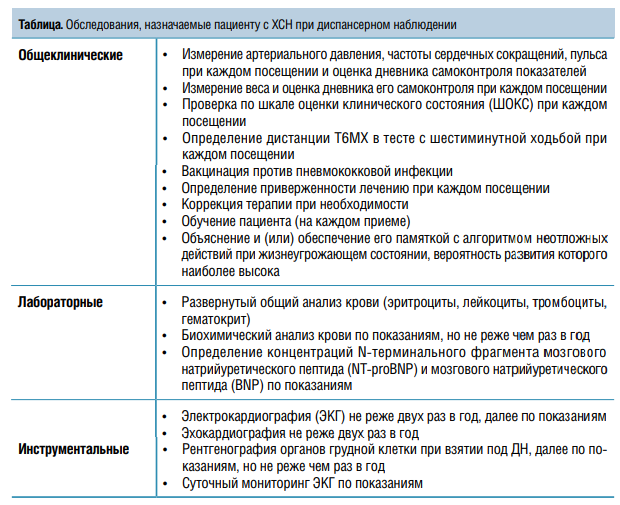
ДН осуществляется пожизненно. Больного с ХСН может наблюдать терапевт с частотой не реже двух раз в год при стабильном клиническом течении ХСН и четыре раза в год — на стадиях II Б или III. Пациентов со сложными нарушениями ритма, имплантированными устройствами, рефрактерных к стандартной терапии в рамках ДН, наблюдает уже не терапевт, а кардиолог. Периодичность посещений устанавливается по показаниям при прогрессировании симптомов и при рефрактерной к терапии ХСН с оценкой показаний к высокотехнологичной медицинской помощи, в том числе имплантации кардиовертеров-дефибрилляторов, применению сердечной ресинхронизирующей терапии и так далее. Другие узкие специалисты привлекаются терапевтом или кардиологом к консультации больного по показаниям. Рекомендуемые обследования в рамках приказа № 168н по диспансерному наблюдению пациентов с ХСН представлены в таблице.
ФЕНОТИПЫ ПАЦИЕНТОВ
Прежде всего необходимо оценить вероятность ХСН на основании жалоб больного, анамнеза, специфических симптомов и признаков. Если ее вероятность высока, нужно выполнить оценку структуры сердца ифункциональных нарушений с помощью эхокардиографии (ЭхоКГ). Согласно современным представлениям, СН — это синдром, который встречается у пациентов как со сниженной, так и сохраненной фракцией выброса левого желудочка (ФВ ЛЖ). Одышка, непереносимость физической нагрузки, физикальные симптомы (признаки системного застоя, набухшие шейные вены, периферические отеки) могут встречаться у больных вне зависимости от показателя сократительной способности миокарда. Здесь важно провести диагностический поиск и понять, ассоциированы эти симптомы с ХСН или нет.
Вот почему, помимо показателя ФВ, необходима оценка других параметров ЭхоКГ — индекса массы миокарда левого желудочка, индексированного объема левого предсердия, а также результатов диастолического стресс-теста, способного выявить объективные признаки СН у пациента с сохраненной ФВ без патологических проявлений в состоянии покоя.
Фенотипы пациентов с сохраненной и низкой ФВ (СНсФВ и СНнФВ соответственно) принципиально отличаются. Больные с СНсФВ — чаще всего старшего возраста, обычно женщины, а главное — это коморбидные пациенты. Поэтому кардиологи и говорят, что СНсФВ — это осложнение коморбидности, как правило, СД и ожирения, а также ишемической болезни сердца, артериальной гипертензии, ХБП, хронической обструктивной болезни легких, неалкогольной жировой болезни печени, анемии и фибрилляции предсердий.
КРИТИЧНОСТЬ К РЕЗУЛЬТАТАМ
Согласно клиническим рекомендациям, диагностические тесты, рекомендуемые всем пациентам с подозрением на СН, включают трансторакальную ЭхоКГ (класс доказательности I, уровень доказательности C), 12-канальную ЭКГ (I, C), рентгенографию грудной клетки (I, C), а также общий и биохимический анализы крови, анализы мочи и электролитов, определение уровней гормонов щитовидной железы, гликемии натощак, гликированного гемоглобина, липидного спектра и железа (везде I, C). К важным лабораторным диагностическим маркерам СН относится и уровень ВNP либо NT-proBNP/BNP.
Достаточно ли обнаружить повышенный уровень BNP, чтобы поставить диагноз СН? Нет, недостаточно. Этот метод следует использовать только вместе с другой клинической информацией и обязательно в сопоставлении с данными ЭхоКГ. При повышенном уровне BNP пациенту назначают ЭхоКГ. Низкое содержание BNP почти всегда говорит об отсутствии ХСН (но не у пациентов с ожирением), а вот избыточное требует экспертной оценки и необязательно обусловлено ХСН. Вместе с тем ЭхоКГ не всегда дает объективную информацию, потому что в ряде случаев выполняется не в соответствии с рекомендациями по оценке систолической и диастолической функции. В ФГБУ «НМИЦ терапии и профилактической медицины» проводился опрос врачей инструментальной диагностики из разных регионов страны по методологии подходов к оценке сократительной способности миокарда.
Оказалось, что более 70 % докторов до сих пор используют в практике оценку ФВ ЛЖ по методу Тейхольца. Диастолическую функцию в соответствии с надлежащими требованиями оценивают около 50 % врачей инструментальной диагностики. А диастолический стресс-тест выполняют менее 10 % респондентов. Это значит, что предстоит большая работа по обучению специалистов. Важно, чтобы терапевты и кардиологи ставили задачи врачам инструментальной диагностики по надлежащим параметрам в протоколе ЭхоКГ.
КВАДРОТЕРАПИЯ НЕДОСТАТОЧНОСТИ
Согласно рекомендациям Европейского общества кардиологов 2021 года, больным с ХСН и СНнФВ показана патогенетическая квадротерапия, включающая блокаторы ренин-ангиотензин-альдостероновой системы (РААС), бета-блокаторы, антагонисты минералокортикоидных рецепторов и, с 2021 года, противодиабетические средства дапаглифлозин или эмпаглифлозин, ингибиторы натрий-глюкозного котранспортера глюкозы 2-го типа. При симптомах и признаках задержки жидкости в организме в дополнение к квадротерапии необходимо назначить петлевой диуретик, но это уже симптоматическое, а не патогенетическое лечение.
Сегодня дапаглифлозин или эмпаглифлозин рекомендованы (в том числе в России) с наивысшим уровнем доказательности всем пациентам с СНнФВ для уменьшения риска госпитализации по причине СН и смерти. Их эффекты дополняют и усиливают основную терапию СНнФВ. Причем оба препарата рассматриваются в качестве нового подхода к лечению пациентов с СНнФВ независимо от других компонентов подобной терапии.
Кардиопротективные эффекты глифлозинов уже во многом изучены. К ним относятся уменьшение массы и улучшение сократительной способности миокарда, обратное ремоделирование сердца, уменьшение внутрисердечных объемов и толщины эпикардиальной жировой ткани. В клинических исследованиях дапаглифлозин на 26 % снижал риск событий первичной конечной точки (сердечно-сосудистая смерть, либо госпитализация по причине СН, либо обращения за неотложной помощью в связи с указанным расстройством), на 30 % — риск ухудшения течения СН; на 17 % — риск смерти от всех причин. Получавшие дапаглифлозин сообщали о существенном снижении физических и социальных ограничений, что позволяло им жить более полноценной жизнью.
Роман Кириллов, к.м.н.
Читайте также
- Действуем сегодня ради лучшего завтра
- Ключевые обновления в российских клинических рекомендациях по остеопорозу
- Инсулиномы: такие разные, но в то же время такие одинаковые
- Дефицит андрогенов у мужчин с инсультами: известное и неизвестное
- Диабетическая ретинопатия: диалог эндокринолога и офтальмолога
- Организация вакцинации против пневмококковой инфекции пациентов с сахарным диабетом в Москве

















