Статьи
Мы дарим новое сердце и новую жизнь
 Кардиотрансплантации в России и в мире становятся все более успешными. Медиана выживаемости пациентов после пересадки сердца составляет уже 12,5 лет и продолжает расти. О том, как этого удалось добиться и какие задачи еще предстоит решить, рассказал Тимур Абдулнаимович ХАЛИЛУЛИН, д.м.н., основной хирург одной из четырех бригад, которые пересаживают донорские сердца пациентам в НМИЦ трансплантологии и искусственных органов им. В.И. Шумакова (далее — НМИЦ).
Кардиотрансплантации в России и в мире становятся все более успешными. Медиана выживаемости пациентов после пересадки сердца составляет уже 12,5 лет и продолжает расти. О том, как этого удалось добиться и какие задачи еще предстоит решить, рассказал Тимур Абдулнаимович ХАЛИЛУЛИН, д.м.н., основной хирург одной из четырех бригад, которые пересаживают донорские сердца пациентам в НМИЦ трансплантологии и искусственных органов им. В.И. Шумакова (далее — НМИЦ).
— Тимур Абдулнаимович, как сегодня организовано проведение трансплантаций сердца в России?
— В начале нашей беседы я напомню о важном событии для российской медицины. В этом году исполнилось 35 лет с того дня, когда в СССР прошла первая операция по пересадке сердца. 12 марта 1987 г. ее выполнил академик РАМН Валерий Иванович Шумаков. Донорское сердце получила молодая женщина, у которой в 25 лет развилась дилатационная кардиомиопатия. После операции она прожила 8,5 лет.
К началу нынешнего года в России выполнено приблизительно 2,2 тыс. трансплантаций сердца (ТС), 2\3 из них — в НМИЦ. Помимо нашего учреждения в РФ есть еще 18 центров, которые работают по национальной программе «Трансплантация сердца». Наиболее активно трудятся наши коллеги в НМИЦ им. В.А. Алмазова (Санкт-Петербург), в ФГБНУ «Научно-исследовательский институт комплексных проблем сердечно-сосудистых заболеваний», в Краевой клинической больнице № 1 им. С.В. Очаповского (Краснодар). Практически ежегодно в нашей стране появляется новый трансплантационный центр. Только что мы открыли программу в Иркутской областной клинической больнице.
С 2007 г. число выполненных пересадок сердца в нашей стране увеличилось в 2,4 раза. Усиленный рост начался в 2008 г. Очень много для этого сделал академик С.В. Готье, директор НМИЦ, главный трансплантолог Минздрава России.
Последние 5 лет в НМИЦ ежегодно пересаживают более 200 сердец. Это позволило центру стать мировым лидером в данном направлении. Например, в 2020 г. в стране выполнили 249 ТС, из них 190 — в нашем центре; в 2021 г. — 290 в России, из них 211 — в НМИЦ; а в этом году — 235, из них 142 — силами наших врачей.
— Сравните, пожалуйста, российскую и зарубежную статистику по ТС.
— По данным Международного сообщества трансплантации сердца и легких (ISHLT) в течение последних двух десятилетий число ТС в мире составляет примерно 5 тыс., и заметной динамики пока нет.
В США проводят около 3 тыс. операций в год, в Европе — около 2 тыс. Большинство европейских центров по ТС выполняют в год не больше 10–15 операций. В мире есть лишь несколько центров, где оперируют более 100 пациентов в год. Так что наш НМИЦ по количеству выполняемых трансплантаций — в числе лидеров.
— Насколько успешно выполняют сегодня ТС в России и в мире?
— Одногодичная выживаемость реципиентов донорских сердец в НМИЦ составляет 93 %. Мировые данные разнятся в зависимости от того, где выполнялась ТС, и соответствуют примерно 86–90 %. Десятилетняя выживаемость по статистике НМИЦ и международным данным близка и составляет 58 %. Медиана выживаемости пациентов, прооперированных в отечественных и зарубежных кардиоцентрах, сейчас примерно 12,5 лет. Радует то, что все названные мной показатели с годами растут.
— Вы сказали, что успешность ТС растет. Это происходит за счет усовершенствования хирургических технологий?
— Как раз здесь прогресс, хотя и есть, но не вносит принципиальный вклад в повышение выживаемости больных. Трансплантация сердца — комплексная задача, в которой принимают участие множество специалистов: анестезиологи, реаниматологи, хирурги, морфологи и, конечно же, кардиологи. Операция длится всего несколько часов, а наблюдение за пациентами и контроль терапии продолжается на протяжении всей их жизни. Показатели улучшаются, во-первых, за счет усовершенствования протоколов лекарственной иммуносупрессии. Мы применяем все более эффективные и безопасные препараты, которые препятствуют отторжению пересаженного органа. Во-вторых, меняются подходы к динамическому наблюдению за реципиентом. В результате мы все раньше видим признаки начинающегося нарушения функции сердца. А значит, все надежнее можем с помощью специальной терапии предотвратить или ослабить эти расстройства. В частности, среди пациентов НМИЦ становится все больше таких, у которых после ТС не было ни одного острого отторжения сердца. Подчеркну, именно отторжение трансплантата является наиболее значимым фактором, определяющим прогноз больных после ТС. И в-третьих, усовершенствуется лечение так называемой болезни коронарных артерий пересаженного сердца.
— Какая самая частая причина пересадки сердца?
— Это кардиомиопатия, чаще дилатационная и реже ишемическая. Данным больным операцию выполняют уже на декомпенсированном этапе, когда драматически падает насосная функция сердца и кардимиопатия осложняется сердечной недостаточностью (СН) терминальной стадии с тяжелыми отеками, одышкой, асцитом, сильным ограничением физической активности, а риск смерти в течение года превышает 50 %. Вариантов лечения кроме ТС для таких людей нет.
Также мы пересаживаем сердце при миокардитах различной этиологии, врожденных аномалиях сердца, которые невозможно скорректировать при помощи пластических операций (здесь нашими пациентами нередко становятся дети), опухолях сердца, тяжелых аритмиях, не поддающихся другому лечению.
Средний возраст пациента, который получает «новое» сердце в НМИЦ, — 46 лет. Но мы выполняли трансплантации у больных и старше 70 лет.
— Какие наиболее частые и серьезные противопоказания к ТС?
— Трансплантация становится невозможной у больных с осложнением тех же кардиомиопатий — высокой легочной гипертензией. Если здоровое пересаженное сердце столкнется с непривычным для него повышенным давлением в легочной артерии, оно просто остановится по причине острой дисфункции.
— Не препятствуют ли вашей работе какие-либо законодательные проблемы, которых нет в западных странах?
— В России действует более прогрессивная национальная программа по трансплантологии, чем в ряде стран. У нас принята презумпция согласия, когда каждый россиянин при жизни или его родственники после его смерти не выразили несогласие на посмертное изъятие его органов и тканей для пересадки реципиенту. То же самое, например, в Белоруссии и Испании. А вот в США могут быть использованы донорские органы только тех граждан, которые дали согласие на трансплантацию с внесением в их водительские права соответствующей отметки.
Испания — мировой лидер по количеству посмертных доноров — 40 на 1 млн населения. В Белоруссии и Москве эти показатели также очень высоки — 21,4 и 23,7, соответственно. В Германии показатель донорской активности — 10,7 на 1 млн населения. Столь высокой уровень донорства в нашем регионе обеспечивает Московский координационный центр органного донорства (МКЦОД), который входит в структуру ГКБ им. С.П. Боткина. В составе МКЦОД — две выездные бригады для забора органов и иммунологическая лаборатория для биохимического подбора органов и реципиентов.
— Верно ли, что пересаженное сердце никогда не прослужит в организме реципиента столь же долго, сколько в своем родном теле из-за того, что «на чужбине» оно быстрее изнашивается и стареет?
— У части реципиентов трансплантат поражает болезнь коронарных сосудов пересаженного сердца (БКС). Внутри коронарных артерий начинается гиперплазия интимы. Это приводит к сужениям сосудов наподобие тех, что появляются при ИБС.
Но в отличие от ишемической болезни пациенты с БКС не испытывают стенокардии, так как трансплантированные сердца денервированы. Для раннего выявления БКС всем пациентам после ТС проводят коронарографию. Если обнаруживают сужение коронарных сосудов, назначают лекарственное лечение или эндоваскулярное стентирование.
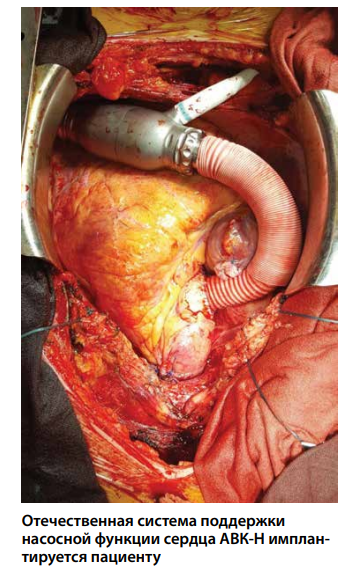
— Еще одно направление — создание все более совершенных имплантируемых систем поддержки насосной функции сердца (СПНФ). Это и есть искусственное сердце?
— Не совсем так. Полностью искусственное сердце, имплантируемое в грудную клетку пациента взамен собственного, технически крайне сложное устройство, часто обладающее внешними приводами и сложным механизмом имплантации, к настоящему моменту не заслужило большой популярности. В мире было разработано лишь несколько систем такого рода.
Реальной альтернативой таким устройствам стали системы поддержки насосной функции сердца. Речь идет об имплантируемых в полость перикарда миниатюрных насосах весом чуть более 100 г. Одна из канюль подшивается к верхушке левого желудочка, а другая — к аорте. Перекачивая кровь от желудочка к аорте, СПНФ многократно усиливает насосную функцию первого. Это практически полностью нормализует кровообращение больного с СН. Прежде всего СПНФ показаны как временный «мост» для максимально возможного продления жизни больных, которым пересадки противопоказаны, или чтобы находящийся в критическом состоянии пациент все же дождался донорского органа. Но по мере того, как в мире были имплантированы уже более 30 тысяч таких систем, оказалось, что люди с ними проживают более 10 лет, сохраняя достойное качество жизни. Сегодня СПНФ совершенствуют, чтобы пациенты с ними могли прожить как можно дольше.
Если до сих пор человек с имплантированной СПНФ должен был носить на поясе небольшую сумочку с контроллером и аккумулятором, который нужно подзаряжать раз в день и от которой в тело пациента шел электрический провод, то уже созданы устройства, где передача энергии осуществляется бесконтактным способом.
В НМИЦ уже имплантировано свыше 25 систем для вспомогательного кровообращения отечественно производства. Наш опыт показал высокую надежность и безопасность данных устройств.
Раз уж мы заговорили про альтернативы ТС, замечу, что сегодня продолжаются работы по пересадке человеку генетически модифицированных сердец животных. В январе этого года хирурги из медицинской школы Мэрилендского университета (США) трансплантировали 57-летнему мужчине сердце свиньи. В нем за счет генетической модификации были удалены 4 гена, экспрессирующих белковые молекулы, которые являются основными мишенями для отторжения свиного сердца, а также добавлены 6 человеческих генов. Благодаря их активности иммунная система реципиента становится более восприимчивой к чужим тканям. Однако пациент умер от переданного с органом инфекционного заболевания свиньи.
— Когда вы начали проводить операции по пересадке сердца и сколько их было вами проведено?
— Мой стаж кардиохирурга в НМИЦ начался в 2005 г. Несколько лет я проходил подготовку, то есть выполнял реконструктивные операции при клапанной патологии, болезнях коронарного русла и другие вмешательства на сердце. Мою первую ТС я выполнил в 2015 г. И благодарен за это своему учителю — профессору, д.м.н. Вячелаву Мефодьевичу Захаревичу, выдающемуся хирургу, стоявшему у истоков трансплантации сердца в России. Сейчас я провожу примерно 50 ТС в год. Я основной хирург в бригаде по выполнению таких пересадок, мне помогают два ассистента. Всего же в НМИЦ четыре такие бригады. Благодаря их труду в среднем раз в полтора дня в нашем центре человек получает донорское сердце.
— Что в вашей работе чаще всего заставляет вас тревожиться, сомневаться, а что, наоборот, приносит радость?
— Тревога — мой главный враг. Исход операции во многом зависит от спокойствия хирурга и его уверенности. Я настолько приучил себя к включению в такие душевные состояния, что мне не нужна для этого никакая психологическая подготовка. Я делаю первый разрез и уже уверен, что все пройдет как надо.
А что меня больше всего радует... Например, выглянуть из окна кабинета и узнать в группе людей, которые гуляют по двору НМИЦ, разговаривают, смеются, пациента, которому две недели назад я пересадил сердце. До операции он не мог без сильнейшей одышки пройти и 20 метров. А теперь для него все по-другому. Вместе с новым сердцем мы подарили ему новую жизнь.
— И напоследок нашей беседы расскажите, пожалуйста, о пациенте, который запомнился вам больше всех.
— Больше всего мне запомнилась 14-летняя девочка Мария, которая исходно была в тяжелейшем состоянии. Операция по пересадке сердца прошла успешно, Мария и сегодня хорошо себя чувствует. Перед вмешательством она сильно волновалась, я старался ее успокоить, мы часто разговаривали о самом разном. Однажды она спросила, какое у меня любимое животное. Я сказал первое, что пришло на ум — пингвин. А когда девочка поправилась после операции, она подарила мне слепленного из пластилина черно-белого пингвина/ С тех пор он живет у меня на рабочем столе.
Подготовил Александр Рылов, к.м.н.

















