Статьи
Гиперхолестеринемия: диагноз по наследству
Семейная гиперхолестеринемия (СГХС) — заболевание наследственного характера, когда в крови значительно повышается уровень холестерина. Причина заключается в том, что один или несколько генов, от которых зависит работа рецепторов для улавливания холестерина из крови, имеют дефекты. Поскольку СГХС связана с длительной экспозицией повышенных концентраций холестерина липопротеидов низкой плотности (ХС-ЛПНП) в кровотоке, заболевание ассоциировано с ранним началом и более тяжелым течением субклинического атеросклероза, чем в общей популяции.
 СГХС — моногенное заболевание с преимущественно аутосомно-доминантным типом наследования. Самая частая генетическая причина (85–90 % случаев) — мутация в гене рецептора липопротеидов низкой плотности (ЛПНП-рецептора), который расположен главным образом на поверхности гепатоцитов и играет ключевую роль в связывании и выведении из кровотока циркулирующих ЛПНП-частиц. Известны более 1600 мутаций LDLR, способных вызывать развитие СГХС. Вторая по частоте причина — мутация в гене аполипопротеина В (APOB). И третий ген, мутации в котором способны приводить к развитию СГХС, — это PCSK9, кодирующий пропротеин конвертазу субтилизин/кексин типа 9 — сериновую протеазу, участвующую в разрушении ЛПНП-рецептора. Мутации этого гена вызывают повышенное разрушение ЛПНП-рецепторов, в результате чего уменьшается количество рецепторов на поверхности клетки и развивается СГХС.
СГХС — моногенное заболевание с преимущественно аутосомно-доминантным типом наследования. Самая частая генетическая причина (85–90 % случаев) — мутация в гене рецептора липопротеидов низкой плотности (ЛПНП-рецептора), который расположен главным образом на поверхности гепатоцитов и играет ключевую роль в связывании и выведении из кровотока циркулирующих ЛПНП-частиц. Известны более 1600 мутаций LDLR, способных вызывать развитие СГХС. Вторая по частоте причина — мутация в гене аполипопротеина В (APOB). И третий ген, мутации в котором способны приводить к развитию СГХС, — это PCSK9, кодирующий пропротеин конвертазу субтилизин/кексин типа 9 — сериновую протеазу, участвующую в разрушении ЛПНП-рецептора. Мутации этого гена вызывают повышенное разрушение ЛПНП-рецепторов, в результате чего уменьшается количество рецепторов на поверхности клетки и развивается СГХС.
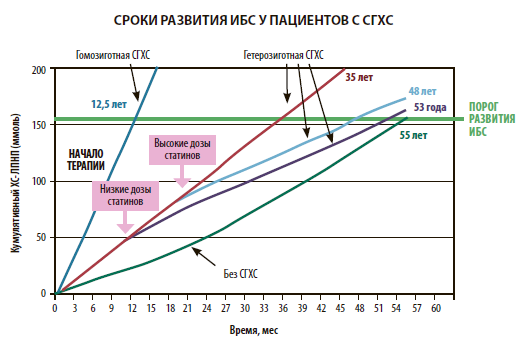
Различают гетерозиготную СГХС (геСГХС), когда генетический дефект унаследован от одного из родителей, и гомозиготную (гоСГХС), при которой генетический дефект наследуется от обоих родителей. Частота встречаемости геСГХС довольно высока и составляет в России 1:180. Гомозиготная СГХС — более редкое состояние с частотой встречаемости 1:300 000–1:1 000 000. Уровень ХС-ЛПНП у пациентов с геСГХС обычно превышает норму в 2 раза. Для гомозиготной формы характерно более выраженное повышение ХС-ЛПНП — до 6 раз и выше, вследствие чего возможны чрезвычайно ранние сердечно-сосудистые осложнения: например, ишемическая болезнь сердца (ИБС) с 5–7 лет или инфаркт миокарда (ИМ) в 12 лет. Течение геСГХС более благоприятно, но у таких пациентов ИМ в 30 лет может стать первым (и фатальным) проявлением заболевания.
Наличие генетических детерминант определяет необходимость поиска СГХС у ближайших родственников пациента. В большинстве стран мира применяется каскадный скрининг — поэтапная идентификация пациентов с СГХС среди членов семьи пробанда: от родственников первой линии к родственникам второй, третьей линий и далее. По мере выявления новых пациентов с СГХС их родственники также обследуются. Каскадный скрининг очень важен, так как позволяет выявить пациентов с СГХС на доклиническом этапе. Это помогает проводить профилактические мероприятия, включающие изменение образа жизни, коррекцию факторов риска сердечно-сосудистых заболеваний и адекватную лекарственную терапию, снижающую уровень холестерина в крови и предотвращающую развитие сосудистых заболеваний.
ВЫЙТИ ИЗ ТЕНИ
СГХС признана плохо управляемой проблемой общественного здравоохранения. Тяжелые нарушения липидного обмена нередко диагностируют на поздних стадиях, система их профилактического выявления по факту отсутствует. По данным метаанализа, проведенного в 56 странах, 9 из 10 людей, родившихся с СГХС, своевременно не ставят диагноз, средний возраст его постановки составляет 44 года. По последним подсчетам, в странах Евросоюза в поле зрения врачей попадают лишь 10 % людей с СГХС. При отсутствии лечения у страдающих данным заболеванием риск смерти увеличивается в 20 раз. В России 22 % девушек и 24 % юношей в возрасте 15–19 лет имеют повышенный уровень общего ХС. Среди жителей нашей страны, обратившихся по любому поводу к терапевту, гиперхолестеринемия выявляется у 81,3 % женщин и 78,9 % мужчин. Согласно результатам исследования ЭССЕ-РФ, уровень ХС-ЛПНП >4,9 ммоль/л имеется у 7,7 % взрослого населения нашей страны. Экономический ущерб от СГХС в РФ за 2016 г., связанный с недостаточным применением липидснижающей терапии, составил 1,29 трлн руб., или 1,5 % ВВП, причем большая часть ущерба обусловлена ИБС.
Повышение уровня ХС-ЛПНП негативно влияет на состояние сосудистой стенки и сердечно-сосудистый прогноз с самого рождения. Подсчитано, что каждые «лишние» 0,25 ммоль/л связаны с увеличением атеросклеротической нагрузки, эквивалентной 1 году старения организма. Серии наблюдений убедительно свидетельствуют, что очень высокие уровни ХС-ЛПНП, персистирующие с детского и подросткового возраста, связаны с будущими сердечно-сосудистыми заболеваниями. Например, в литературе есть описание пациента из Италии, который в 5 лет с уровнем ХС-ЛПНП 26 ммоль/л и множественными ксантомами перенес ИМ с последующим рестентированием и погиб от повторного ИМ спустя 3 месяца. Еще один случай: 4-летний пациент из Австрии турецкого происхождения, ХС-ЛПНП — 20 ммоль/л на фоне приема статина и эзетимиба, ИМ с летальным исходом, окклюзия просвета левой коронарной артерии — 98 %. Подтвержденными прижизненными маркерами раннего атерогенеза у таких детей являются повышенная толщина комплекса интима-медиа сонных артерий и обнаружение кальцификации коронарных артерий с помощью компьютерной томографии. Разница в состоянии крупных артерий может быть значительной в сравнении со здоровыми детьми уже в возрасте 7 лет, а в случаях гоСГХС — еще раньше. Косвенным подтверждением высокого риска раннего атерогенеза являются повышенные концентрации маркеров сосудистого воспаления и эндотелиальной дисфункции в циркулирующей крови.
ВО ВЗРОСЛУЮ ЖИЗНЬ
Клинический диагноз СГХС у взрослых не представляет трудностей благодаря специфическому анамнезу и симптомокомплексу. Наличие сухожильных ксантом в молодом возрасте и значительное повышение уровня ХС-ЛПНП в плазме крови (>5 ммоль/л) — основание заподозрить СГХС. Специалисту общего профиля нужно проявлять настороженность в отношении СГХС и всех пациентов с подозрением на семейную гиперхолестеринемию направлять к кардиологу или липидологу для подтверждения диагноза. При своевременной диагностике и надлежащем лечении можно предотвратить сердечно-сосудистые осложнения и даже необходимость хирургического вмешательства на магистральных и коронарных артериях.
Диагноз СГХС у детей ставится на основании британских критериев Simon Broome Registry с тщательным исключением вторичных дислипидемий. Трудность выявления заболевания в раннем возрасте заключается в том, что у детей чаще всего отсутствуют «взрослые» клинические проявления гиперхолестеринемии в виде ксантелазм, ксантом, липоидной дуги роговицы. А исследование холестерина и его фракций не входит в состав диспансерного обследования детей. В итоге пациенты идут во взрослую жизнь с нарушениями липидного спектра. Так как у детей часто отсутствует клиника СГХС, трудно убедить родителей в наличии серьезной болезни. И даже детские кардиологи нередко придерживаются в корне неправильного мнения, что липидснижающую терапию лучше отложить до совершеннолетия. Хотя показано, что раннее начало терапии может существенно изменить естественное течение СГХС.
Общепризнано, что нет необходимости добиваться у детей таких же низких целевых уровней холестерина ХС-ЛПНП, как у взрослых, так как в отличие от взрослых для детей нет достоверных данных об абсолютных или относительных целевых уровнях. Целевыми значениями уровня ХС-ЛПНП в плазме следует считать <3,5 ммоль/л для детей старше 10 лет, а в младшем возрасте — снижение ХС-ЛПНП на ≥50 %. Для подростков с 14 лет предлагается более жесткий режим снижения уровня ХС-ЛПНП до целевого — менее 2,5 ммоль/л (100 мг/дл) при наличии сахарного диабета или отягощенной по раннему атеросклерозу наследственности

СТАТИН ПЛЮС…
Снижение липидов возможно только с помощью гиполипидемической терапии. В клинической практике используются следующие группы препаратов для коррекции дислипидемий: фибраты, ингибиторы ГМГ-КоА редуктазы (известные как статины), ингибиторы всасывания холестерина в тонком кишечнике (эзетимиб), ингибиторы микросомального белка переноса триглицеридов (ломитапид — не одобрен в РФ) и ингибиторы пропротеиновой конвертазы субтилизин-кексинового типа 9 (PCSK9 — эволокумаб). Фибраты не показали значимой эффективности для снижения ХС-ЛПНП.
Основой лечения СГХС у взрослых и детей являются статины. Современные рекомендации по снижению уровня липидов у детей рекомендуют статины в качестве первой линии терапии. Однако с их помощью далеко не всегда удается достичь целевых уровней ЛПНП. Показательно одно из европейских исследований, в котором у 177 детей пубертатного возраста (от 10 до 17 лет) с семейной гиперхолестеринемией статин при максимальной дозе снижал уровень ХС-ЛПНП на 50 %. Только у 40 % детей удалось достичь целевых уровней. И даже при гетерозиготной СГХС у некоторых детей монотерапия статином и применение комбинации статин + эзетимиб не позволяли снизить уровень ЛПНП менее 3,4 ммоль/л. Между тем цель гиполипидемической терапии у детей в возрасте 8–10 лет — достижение уровня холестерина ЛПНП <4,0 ммоль/л, у детей старше 10 лет — <3,5 ммоль/л, идеальное значение — <2,85 ммоль/л. У мальчиков и девочек значения не различаются.
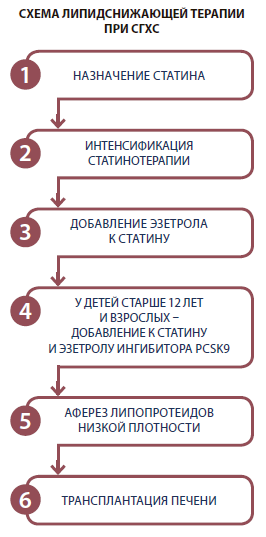
В целом назначаемое сегодня лечение высокоэффективными статинами позволяет снижать общий холестерин и ХС-ЛПНП у взрослых с СГХС, но при этом целевых уровней достигают, увы, не более 30 % пациентов. Кроме того, у пациентов после перенесенного острого коронарного синдрома (ОКС) с высокими исходными уровнями ХС-ЛПНП (3,9–6,2 ммоль/л и более) добиться цели лечения с помощью монотерапии статинами нередко просто невозможно. Полноценное применение статинов ограничивается и нежелательными явлениями препаратов этой группы, частота которых в обсервационных исследованиях достигает 20 %. Эффективность лечения удается повысить путем интенсификации гиполипидемической терапии: назначения статинов в самых высоких дозах, дополнения терапии эзетимибом и ингибиторами PCSK9. Сегодня идут исследования II и III фазы, по результатам которых нам, возможно, будут предложены совершенно новые подходы к гиполипидемической терапии, таргетами которых станут ЛП(а), триглицериды, системное воспаление и др.
КТО ЗАЙМЕТСЯ?
Пациентов с нарушениями липидного обмена ведет врач общей практики, терапевт или кардиолог. Это специалисты с огромной нагрузкой, профиль их работы очень многообразен. Есть ли у них время отдельно заниматься больными с гиперхолестеринемией? Далеко не всегда. Между тем назначение статинов и поддержание приверженности статинотерапии — важнейший вопрос. По результатам регистрового исследования РЕКОРД-3, в 2015 г. до госпитализации по поводу ОКС статины принимали всего 19 % пациентов, при повторной госпитализации — 34 %. На высоком уровне оказался лишь показатель приема статинов в стационарах — 89,6 %. Кроме того, в период пандемии COVID-19 пациенты с СГХС нуждаются в особом внимании, так как у них из-за гиперлипидемии нарушена вязкость крови и повышен риск тромботических осложнений. С учетом тяжести осложнений СГХС, специфичности обследования пациентов и подбора терапии были созданы липидные центры.
Липидные центры и кабинеты функционируют на базе крупных медицинских учреждений. Среди них есть городские больницы, кардиологические диспансеры и ведомственные центры. Как правило, липидные центры имеют бюджетный и внебюджетный источники финансирования. Для ведомств наличие липидного центра — это возможность направлять прикрепленных пациентов на углубленное обследование липидного профиля, осуществлять более эффективное лечение, в перспективе — снижать смертность от сердечно-сосудистых заболеваний.
Локация липидного центра в многопрофильном стационаре тоже имеет ряд преимуществ: повышение доступности дополнительных исследований, диспансерного наблюдения, при необходимости стационарного лечения — опция использования коечного фонда отделения кардиологии. Также направление на хирургическое лечение без длительных согласований и транспортировки пациентов. Двустороннюю связь липидного центра с отделением сосудистой хирургии многие специалисты считают просто необходимой. Использование коечного фонда кардиологических отделений, ресурсов центров по профилактике неинфекционных заболеваний дает возможность более полного обследования пациентов и отслеживания их дальнейшей судьбы, ведь посетители липидного центра — в основном пациенты с высоким и экстремальным риском, в том числе нуждающиеся в дополнительной терапии для контроля ХС-ЛПНП. Полный список и контакты находятся на сайте Национального общества по изучению атеросклероза.
В липидный центр пациент может обратиться как по направлению врача, так и самостоятельно. Но спонтанные обращения — редкость, основной поток идет от докторов. Показаниями для направления в липидный центр являются:
- высокая гиперхолестеринемия (значения концентраций общего холестерина >7,5 ммоль/л или ХС-ЛПНП — >4,9 ммоль/л, или триглицеридов — >5 ммоль/л);
- потребность в подборе высокодозовой и/или комбинированной липидснижающей терапии (например, в помощь терапевту по результатам диспансеризации);
- наличие раннего анамнеза сердечно- сосудистых заболеваний и/или реваскуляризации сосудистых бассейнов (до 55 лет);
- потребность в активной вторичной профилактике сердечно-сосудистых заболеваний;
- непереносимость или недостаточная эффективность текущей гиполипидемической терапии;
- потребность в определении показаний к высокотехнологичным методам лечения, в том числе самыми современными и, соответственно, дорогостоящими — гиполипидемическими препаратами.
Также в липидный центр направляют пациентов для решения вопроса о липидснижающей терапии в сложных ситуациях, например, при сочетанной патологии. Однако по статистике не все пациенты, попадающие сегодня в липидные центры, нуждаются в консультации врача-липидолога. В частности, есть пациенты без нарушений липидного обмена, направленные к липидологу для «подстраховки». Из этого потока врачи-липидологи должны выделять лиц с очень высоким сердечно-сосудистым риском и определенной/вероятной СГХС.
Что касается пациентов с тяжелыми нарушениями липидного обмена, не достигших на амбулаторном этапе целей липидснижающей терапии и направленных в липидные центры, оказывается, что большинство из них уже перенесли сердечно-сосудистые события, хирургические вмешательства.
Таким образом, в поле зрения липидолога в основном попадают пациенты с уже имеющимися осложнениями атеросклероза, а не пациенты первичной профилактики. Это обозначает задачу на ближайшее будущее: чтобы в липидном центре чаще появлялись пациенты первичной профилактики, которым можно назначить качественную высокоэффективную гиполипидемическую терапию, которая замедлила бы прогрессирование атеросклероза и его осложнений в молодом возрасте.
Кроме того, выдавая направление в липидный центр, врачу необходимо сразу настраивать пациента на регулярные посещения липидолога. Наблюдение в липидном центре предполагает, как правило, не однократный визит, а периодические повторные консультации, возможен длительный подбор терапии. Это повышает эффективность лечения.
Екатерина ДЕМЬЯНОВСКАЯ, к.м.н.
Читайте также
- Наша ключевая задача — первичная и примордиальная профилактика
- Альтернативный способ отказа от курения
- В фокусе — полиморбидный пациент с фибрилляцией предсердий
- Ишемическая болезнь сердца и хроническая болезнь почек
- Артериальная гипертензия — эволюция взглядов
- Роль калия и магния в работе сердечно- сосудистой системы