Статьи
Нарушения обмена липидов в свете российских клинических рекомендаций 2023 года: повторение пройденного, новый взгляд или вечное движение?
Вопросы, связанные с лечением дислипидемий, всегда имели «высшую категорию» научной и клинической значимости. Мы могли регулярно знакомиться с различными рекомендациями и их обновлениями, экспертными заключениями, консенсусными соглашениями. Текущий год не стал исключением, ознаменовавшись утверждением клинических рекомендаций Министерства здравоохранения РФ «Нарушения липидного обмена». Что в них действительно прорывного — и на какие из прежних положений лидеры мнений посмотрели под другим углом?
Это первые отечественные клинические рекомендации (КР) подобного статуса по этой теме. Они содержат принципиально новые позиции по целевым уровням (ЦУ) липидов, оценке сердечно-сосудистого (СС) риска (ССР), его стратификации и назначению ключевых гиполипидемических (точнее, липидмодифицирующих) лекарственных средств (ЛС).
Если говорить о частоте выхода и пересмотра рекомендательных документов, логично предположить, что каждый из них должен «отстояться», быть адекватно воспринят профессиональным сообществом и проверен на практике. Однако именно относительно дислипидемий (ДЛП) налицо развитие в отчетливом соответствии с клиническими запросами и потребностями, равно как и с учетом характера «целевой аудитории» пациентов. Атеросклероз (АС) как нозология сейчас все больше «интегрируется» с такими заболеваниями, как сахарный диабет (СД), метаболический синдром, хронический панкреатит и др.; есть радикальные — но небезосновательные — предложения рассматривать АС в группе болезней печени. В отношении страдающих СД, семейной гиперхолестеринемией (СГХС), женщин, пожилых, лиц молодого возраста, беременных и других категорий происходят наиболее существенные изменения, касающиеся коррекции ДЛП. И конечно, нельзя сбрасывать со счетов сохраняющиеся «запредельные» распространенность кардиоваскулярной патологии и смертность от нее.
 Поэтапная диагностика
Поэтапная диагностика
Среди российского населения в большинстве ситуаций повышение уровня холестерина (ХС) выявляется случайно, при обследовании по поводу другой патологии или в ходе различного рода осмотров. В самом деле, до сих пор мало кто обращается с изначальной просьбой определить липидограмму или скорректировать уже проводимое лечение.
Специалистам хорошо известен алгоритм установления нарушений липидного обмена. Изменения в нем коснулись новой редакции Европейской шкалы суммарного сердечно-сосудистого риска (системной оценки коронарного риска) SCORE (Systematic Coronary Risk Evaluation). Это:
— наличие 2 дополнительных шкал SCORE2 и SCORE2-OP (оценка СС риска у пожилых)
— для лиц 40–69 и 70–89 лет соответственно в популяциях различных категорий риска; – меньший шаг в диапазонах возраста и величины АД;
— учет вместо общего ХС показателя ХС не-ЛВП (липопротеинов невысокой плотности).
Такой подход позволяет лучше оценить атерогенный потенциал, особенно при повышенном содержании триглицеридов (ТГ). Важно, что шкала SCORE2 — в отличие от SCORE — прогнозирует возникновение не только фатальных, но и нефатальных сердечно-сосудистых событий/ осложнений (ССС/ССО) в ближайшее десятилетие. Последние включают смерть от СС причины, нефатальные инфаркт миокарда (ИМ) и нарушение мозгового кровообращения, обусловленные атеросклеротическими сердечно-сосудистыми заболеваниями (АССЗ). Это, по сути, рестратификация пациентов в сторону большей степени риска.
Скрининг и лечение
В табл. 1 представлены актуальные на сегодняшний день значения важнейших показателей липидного обмена.
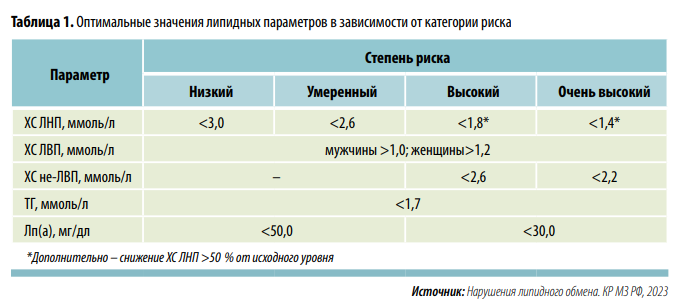
Все бессимптомные пациенты ≥40 лет без ССЗ, СД, СГХС и хронической болезни почек (ХБП) при уровне ХС ЛНП <4,9 ммоль/л нуждаются в скрининге для оценки общего риска по SCORE2. По сравнению с более ранними рекомендациями сужены рамки подгруппы экстремального риска (внутри группы очень высокого риска). Это лица с ≥2 ССО в течение 2 лет на фоне оптимальной гиполипидемической терапии (ГЛТ) и/или достигнутого уровня ХС ЛНП <1,4 ммоль/л. Для них установлен более низкий его порог — 1,0 ммоль/л.
При планировании ГЛТ рекомендуется придерживаться следующих положений (выделены изменения в соответствии с новыми КР):
После начала ГЛТ или изменения доз ЛС необходим контроль липидов сыворотки до достижения ЦУ ХС ЛНП через 8 ± 4 нед, а затем — ежегодно. Исключение составляют неудовлетворительная комплаентность пациента либо иные причины, когда целесообразно оценивать показатели с большей частотой.
Отдельного рассмотрения заслуживают детали коррекции гипертриглицеридемий (ГТГ) (табл. 2). Показано, что в этих случаях высокая концентрация ТГ (при их ЦУ <1,7 ммоль/л) и низкое содержание сывороточного ХС ЛВП выступают значимыми факторами остаточного риска ССО. Он сохраняется, даже если достигнут ЦУ ХС ЛНП. Ключевыми ЛС в ситуациях, ассоциированных с ГТГ, наряду с фибратами в терапевтических дозах выступают омега-З ПНЖК — полиненасыщенные жирные кислоты этиловых эфиров (включая другие эфиры и кислоты) в дозе 2,0–4,0 г/сут.

Что в лечебном арсенале?
Для терапии дислипидемических состояний и осложнений известно несколько классов препаратов. Среди наиболее «заслуженных» — фибраты, отношение к которым хотя и неоднократно менялось (в особенности с появлением статинов), но занимаемые ими позиции сейчас весьма прочны. Механизм действия фибратов связан с деятельностью ядерных рецепторов гепатоцитов — альфа-рецепторов, активируемых пролифератором пероксисом (РРАRs), что опосредует интенсификацию внутриклеточных реакций, направленных на регуляцию метаболизма ЛП, синтеза апобелков, окисления жирных кислот. В результате снижается уровень ТГ и повышается содержание ХС ЛВП в сыворотке. Из нелипидных эффектов важны влияние этих ЛС на прогрессирование коронарного/ церебрального АС, сердечной недостаточности (СН), диабетической ретинопатии; уменьшение концентраций фибриногена в среднем на 21 %, С-реактивного белка (СРБ) на 34 % и мочевой кислоты — на 25 %.
Оригинальный фенофибрат (ФФ) представляет собой препарат III поколения, разработанный с использованием нанотехнологии NanoCrystal в целях максимальной эффективности и безопасности. J.P. Ferreira и соавт. (2022) изучили влияние ФФ в сравнении с плацебо на исходы СН у пациентов с СД 2 типа в рамках протокола ACCORD Lipid. В исследование вошли 5518 участников (средний возраст 62 года), из которых 31 % – женщины; у 5 % пациентов в анамнезе была СН. Составной исход — госпитализация по поводу СН или СС смерть — наступил у 190 (6,9 %) пациентов в группе ФФ против 228 (8,3 %) группы плацебо (ОР = 0,82; 95 % ДИ 0,68–1,00; p = 0,048). Положительное влияние ФФ на сокращение числа госпитализаций в связи с СН/СС смертью наблюдалось среди получавших стандартное (но не интенсивное) гипогликемическое лечение. Препарат также замедлял пролонгированное снижение скорости клубочковой фильтрации.
ФФ метаболизируется без участия цитохромов под действием УДФ-глюкуронилтрансферазы, что позволяет комбинировать его со статинами. В их ряду практически незыблемое положение долгое время сохраняет розувастатин. Фиксированная комбинация этих двух веществ (единственная доступная в РФ) содержит 145 мг ФФ и 5 или 10 мг розувастатина. В данном случае, как и при лечении артериальной гипертонии, реализуется принцип рационального назначения комбинированных ЛС.
Розувастатин — представитель IV поколения, один из наиболее изученных и изучаемых в своем семействе. В отличие от остальных статинов он имеет полярную метансульфонамидную группу, взаимодействующую с ГМГ-КоА-редуктазой с образованием наибольшего количества ферментсвязывающих доменов. Эта же химическая группа придает соединению гидрофильные свойства и, соответственно, относительную гепатоселективность. С клинической точки зрения розувастатин отличается лучшей переносимостью по сравнению с другими препаратами фармгруппы; кроме этого, отсутствуют значимые фармакокинетические взаимодействия его с ФФ (Zhu T. и соавт., 2009).
В исследовательском протоколе STELLAR продемонстрирована большая ги - полипидемическая активность розувастатина относительно аторвастатина, симвастатина и правастатина. Пациенты (n = 2431) с гиперхолестеринемией (ХС ЛНП 4,1– 6,5 ммоль/л; ТГ <4,52 ммоль/л), имевшие в анамнезе ИБС/ИМ, СД, цереброваскулярные заболевания, транзиторную ишемическую атаку, болезни периферических сосудов, были рандомизированы в группы лечения розувастатином/аторвастатином/симвастатином в дозах 10–80 мг и правастатином 10–40 мг. На протяжении 6 нед розувастатин снижал уровень ХС ЛНП в среднем на 8,2 % больше, чем аторвастатин, на 12–18 % больше симвастатина и на 26 % больше, чем правастатин (р <0,001). В ходе терапии препаратом в режиме высокой интенсивности уровень ХС ЛНП снижался в среднем на 52–63 %. Помимо этого, розувастатин в дозе 10 мг приводил к уменьшению концентрации ТГ на 20 % и росту содержания ХС ЛВП на 8 % (Laks T. и соавт., 2008).
Неоднократно подтверждены эффективность и безопасность комбинированного применения статинов и фибратов. Субанализ 2 РКИ с участием больных ИБС в возрасте ≥65 лет с трудно контролируемой смешанной ДЛП показал, что комбинация розувастатин + ФФ снижала концентрацию ХС ЛНП на 31,8–47,2 %, тогда как при монотерапии ФФ эта величина была равной 10,6 %. При сравнении эффекта этой же комбинации и назначения Р в монорежиме прирост показателя ХС ЛВП составил 21,9–27,0 и 20,7–32,8 %, а уменьшение ТГ — 48,3–53,5 и 5,9–9,9 % соответственно (р <0,001). Проблем с безопасностью и серьезных нежелательных реакций не отмечено.
Таким образом, можно констатировать множественные плейотропные эффекты ФФ, розувастатина и их комбинации при широком спектре АССЗ/ДЛП-ассоциированных нозологических форм.

Новые «лица»
Среди других нововведений, закрепленных в рассматриваемых КР, — инициальное назначение комбинации статина с эзетимибом. Это соединение ингибирует всасывание ХС пищи и желчи на уровне ворсинчатой каймы тонкой кишки при взаимодействии с белком Ниманна–Пика типа С1 — NPC1L1, не изменяя абсорбцию липофильных нутриентов. Тем самым уменьшается количество ХС, поступающего в печень. В ответ на это активируются рецепторы ЛНП гепатоцитов с ростом элиминации веществ этого класса из крови. Фармакологические эффекты эзетиниба частично интерферируются с действием секвестрантов желчных кислот, не нашедших по ряду причин широкого применения при ДЛП.
Существенным моментом стало включение в лечебную парадигму инклисирана. Его молекула состоит из химически модифицированной двухцепочечной малой интерферирующей РНК (миРНК), конъюгированной с синтетическим лигандом. В клетках печени инклисиран мимикрирует физиологический механизм РНК-интерференции, вызывая оглушение внутриклеточной трансляции матричной РНК (мРНК) пропротеин-конвертазы субтилизин/кексин типа 9 (РСSK9). Затем происходит деградация мРНК с увеличением рециркуляции и экспрессии рецепторов ЛНП; повышение захвата ХС ЛНП ведет к снижению его уровня в сыворотке. При этом активация РНКиндуцируемого комплекса выключения гена (сайленсинга) (RISC) в гепатоцитах поддерживает длительность эффекта, поскольку мРНК с интегрированным лекарственным фрагментом не способна к синтезу белка. В результате одна молекула миРНК разрушает большое количество копий мРНК. Важным преимуществом инклисирана по сравнению с аналогичными липидснижающими средствами является режим введения — 2 раза в год подкожно, что помогает повысить комплаентность и эффективность лечения.
В рамках ГЛТ применение всех РСSK9- таргетных препаратов (инклисиран/алирокумаб/эволокумаб) в качестве терапии 3 линии равнозначно.
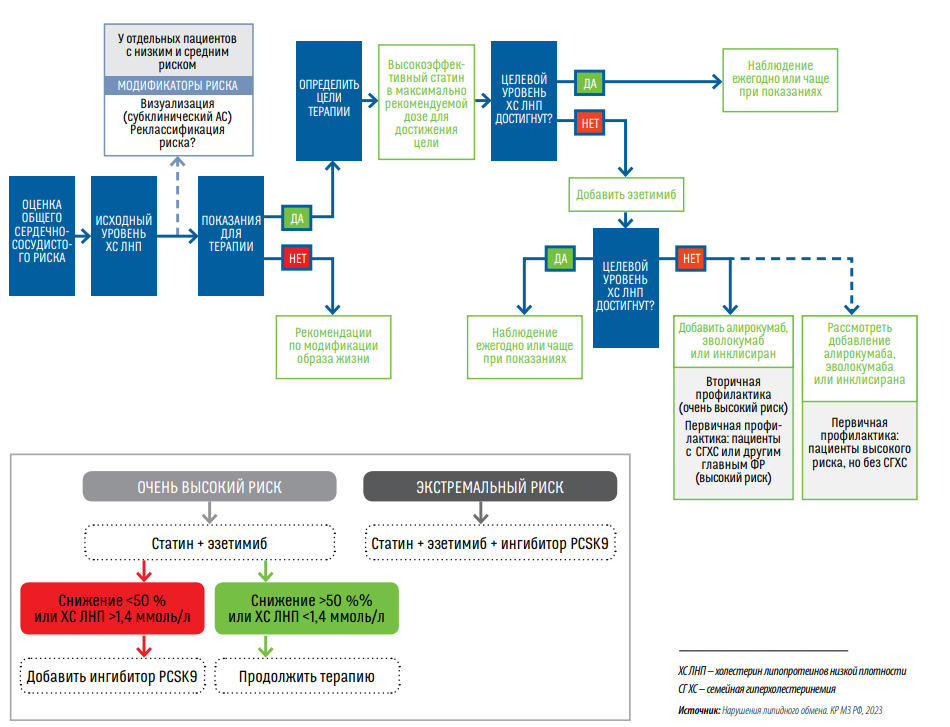
Выше приведен суммарный лечебнодиагностический алгоритм ведения пациентов, направленный на достижение ЦУ ХС ЛНП.
Ключевой фактор
Достижение и удержание ЦУ ХС ЛНП и ТГ — ключевой фактор, влияющий на прогноз и улучшающий кардиоваскулярные исходы у пациентов с ССЗ и СД. В новых рекомендациях представлен расчет степени снижения ХС ЛНП при различных вариантах ГЛТ.
Важен и акцент на новые маркеры диагностики АС. В частности, всем взрослым хотя бы однократно на протяжении жизни рекомендуется определение липопротеина (а) (ЛП(а)) в сыворотке.
Все перечисленное, однако, не снимает вопроса о возможности использования параметра общего ХС для оценки общего риска в ситуациях, когда подробный липидный анализ по тем или иным причинам невозможен. И пока, думается, ответ должен быть утвердительным.
В фокусе — профилактика
Россия относится к странам с населением, имеющим очень высокий ССР. При этом отечественные врачи, к сожалению, пока не всегда и не во всем следуют действующим рекомендациям. Согласно ряду оценок, 80 лет — это средний возраст, при котором в нашей стране назначают статины; за рубежом этот порог гораздо ниже. Однако количество назначений этих ЛС за последние годы в странах Восточной Европы (включая РФ) неизмеримо возросло, и мы вправе ожидать соответствующего результата.
Пока же на другом полюсе — такие государства, как Израиль, где смертность мужского населения от CCЗ наименьшая и практически сопоставима с таковой вследствие онкопатологии. В США же за последние 20 лет показатели ССЗ-ассоциированной смертности снизились вдвое (!). Подсчитано, что на 50 % это достигнуто благодаря мерам по оптимизации холестеринового обмена. Именно поэтому так необходима отечественная программа адекватной первичной профилактики этих заболеваний и, более того, — полноценная социальная реклама профилактических мероприятий.
***
Новые КР, безусловно, послужат основой для систематизации огромного массива сведений, накопленных в липидологии, и станут подспорьем в практической работе. Различного же рода дополнения, уточнения и коррективы в любом случае не заставят себя долго ждать.
Список литературы находится в редакции

















